Akutni koronarni sindromi nastaju zbog akutne opstrukcije koronarne arterije. Simptomi uključuju prsima nemir sa ili bez dispneje, mučninom i diaphoresis. Dijagnoza se postavlja na temelju EKG promjena i pozitivnih ili negativnih biokemijskih markera. Liječenje je antitrombocitnih lijekova, antikoagulansi, nitrati, beta-blokatora, statini i reperfuzijske terapija. Liječenje počiva na antitrombocitnim i antikoagulantnim lijekovima, nitratima, β–blokatorima a kod STEMI, na hitnoj reperfuziji fibrinolitika, perkutanoj intervenciji ili ponekad na kirurškom premoštenju koronarnih arterija. Za ne-ST-segmenta elevacije MI, reperfuzijskih je preko perkutane intervencije ili transplantacija bajpasa koronarne arterije operacije.
(Vidi također Pregled akutnih koronarnih sindroma.)
In the US, about 1.0 million myocardial infarctions occur annually (1). MI results in death for 300,000 to 400,000 people (see also Cardiac Arrest).
Akutni infarkt miokarda (MI), uz nestabilnu anginu, smatra se akutni koronarni sindrom. Akutni MI uključuje i ne ST elevacije segment infarkta miokarda (NSTEMI) i ST elevacije segment infarkta miokarda (STEMI). Razlika između NSTEMI i STEMI je presudno, jer strategije liječenja razlikuju se za ta dva entiteta.
Literatura
-
1. Benjamin EJ, Virani SS, Callaway CW, et al: Statistika srčanih bolesti i moždanog udara 2018. na prvi pogled: izvješće Američkog udruženja za srce. Circulation137:: e67-e492, 2018.
Patofiziologija
Infarkt miokarda je definiran kao miokarda nekroze u kliničkim uvjetima u skladu s ishemije miokarda (1). Ovi uvjeti mogu biti zadovoljni porastom od srčane biomarkeri (Po mogućnosti srčanog troponina [CTN]) iznad 99th percentil gornje referentne granice (URL) plus najmanje jedno od sljedećeg:
-
Simptomi ishemije
-
EKG promjene koje ukazuju nove ishemije (značajne ST / T promjena ili ostavi blok zajedničke grane)
-
Razvoj patoloških Q valovima
-
Slikovni dokazi o novim gubitka miokarda ili novi regionalni poremećaj u pomicanju stijenki
-
Angiografija ili obdukcija dokaz intrakoronarne tromba
Nešto različiti kriteriji se koriste za dijagnosticiranje MI tijekom i nakon perkutane koronarne intervencije ili koronarnih arterija premosnice na, a kao uzrok iznenadne smrti.
MI se također može svrstati u 5 skupina temeljem etiologije i okolnostima:
-
Tip 1: Spontani MI uzrokovane ishemijom zbog primarnog koronarnog događaja (npr rupture plaka, erozija ili fissuring, koronarna disekcija)
-
Tip 2: Ishemija zbog povećane potrošnje kisika (npr hipertenzija), ili smanjen dotok (npr spazam koronarnih arterija ili embolije, aritmije, hipotenzija)
-
Tip 3: Vezano za iznenadne neočekivane srčane smrti
-
Tip 4a: Zajedno sa perkutana koronarna intervencija (znakova i simptoma infarkta miokarda s CTN vrijednostima> 5 × 99. percentila URL)
-
Tip 4b: Zajedno sa dokumentiranim stenta
-
Tip 5: Zajedno sa koronarne arterije presađivanje (znakove i simptome infarkta miokarda s CTN vrijednosti> 10 × 99. percentila URL)
lokacija infarkt
Infarkt pretežno zahvaća lijevi ventrikul (LV), ali oštećenje se može proširiti i na desni ventrikul (DV) ili atrije.
Right ventricular infarction usually results from obstruction of the right coronary or a dominant left circumflex artery; it is characterized by high RV filling pressure, often with severe tricuspid regurgitation and reduced cardiac output.
An inferoposterior infarction causes some degree of RV dysfunction in about half of patients and causes hemodynamic abnormality in 10 to 15%. Disfunkciju DV treba razmotriti u svakog bolesnika s inferoposteriornim infarktom, povišenim jugularnim venskim tlakom i hipotenzijom i šokom. Infarkt DV značajno povisuje rizik smrtnosti.
Anterior infarcts tend to be larger and result in a worse prognosis than inferoposterior infarcts. Oni su obično zbog opstrukcije lijeve koronarne arterije, osobito u prednjem silaznom arterije; inferoposterior infarkti odražavaju pravu koronarnu ili dominantnu lijevu opstrukcije cirkumfleksom arterija.
infarkt mjeri
Miokarda može biti
-
transmuralna
-
Netransmuralni
Transmuralni infarkti zahvaćaju cijelu stijenku miokarda, od epikarda do endokarda i obično se očituju patološkim Q–zupcima na EKG–u.
Netransmuralni ili subendokardni infarkti ne zauzimaju cijeli promjer stijenke i mahom uzrokuju samo promjene ST–segmenta i T–vala (ST–T promjene). Subendokardni infarkti obično zahvaćaju unutarnju 1/ 3 miokarda, gdje je najveći pritisak na stijenku i gdje je protok krvi kroz miokard najranjiviji. I ove infarkte može pratiti prolongirana hipotenzija.
Budući da klinički nije moguće odrediti anatomski obim nekroze, infarkti se obično dijele po postojanju ili nepostojanju elevacije ST–segmenta ili Q–zubaca na EKG–u. Masa oštećenog miokarda se može procijeniti po razini i trajanju povišenja kreatin kinaze (CK).
Non–ST-segment elevation myocardial infarction (NSTEMI, subendocardial MI) is myocardial necrosis (evidenced by cardiac markers in blood; troponin I or troponin T and CK will be elevated) without acute ST-segment elevation. Postoji depresija ST–segmenta, inverzija T–vala ili oboje.
ST-segment elevation myocardial infarction (STEMI, transmural MI) is myocardial necrosis with ECG changes showing ST-segment elevation that is not quickly reversed by nitroglycerin. Srčani markeri, troponina I ili troponina T, i CK povišena.
Literatura
-
1. Thygesen K, Alpert JS, Jaffe AS, et al.Thygesen K, Alpert JS, Jaffe AS, et al. Pismo Grupa u ime Zajedničkog ESC / ACCF / AHA / WHF Radne skupine za sveopće Definicija infarkta miokarda: ESC / ACCF / AHA / WHF Expert Konsenzus dokument Treći Univerzalna definicija infarkta miokarda. Circulation 126:2020–2035, 2012. doi: 10.1161/CIR.0b013e31826e1058
Simptomi i znakovi
Simptomi i znakovi NSTEMI i STEMI su jednaki. Days to weeks before the event, about two thirds of patients experience prodromal symptoms, including unstable or crescendo angina, shortness of breath, and fatigue.
Obično je prvi simptom infarkta miokarda duboka, supsternalna, visceralna bol koja se može opisivati kao pritisak i koja se može širiti u leđa. Bol je slična anginu pektoris ali je obično teža i dugotrajan; češće popraćena dispneju, diaphoresis, mučninu i povraćanje; i razrješuje malo ili samo privremeno odmora ili nitroglicerina. ~20% akutnih infarkta su nijemi (asimptomatski ili uzrokuju nejasne simptome koji se ne prepoznaju kao bolest), češće u dijabetičara. Nekada se simptomi pripišu probavnim smetnjama, posebno kad se spontano olakšanje pripiše učinku antacida.
Neki bolesnici imaju sinkopu.
Kod žena se simptomi češće mogu javiti u obliku atipične nelagode u prsištu. Stariji ljudi mogu češće osjećati zaduhu nego bol u prsištu ishemičnog tipa.
U teškoj ishemičnoj epizodi, bolesnik često osjeća jaku bolnost i izrazito je nemiran. Može se javiti mučnina i povraćanje, posebno kod inferiornog infarkta. Nekada mogu biti prevladavajuće izraženi zaduha i malaksalost zbog zatajivanja LV, plućni edem, šok, teške aritmije.
Koža može biti blijeda, hladna i preznojena. Moguće su periferna ili centralna cijanoza. Pulzacije mogu biti oslabljene. Krvni tlak može varirati, iako je u mnogih bolesnika povišen u određenom stupnju tijekom bolova.
zvukovi srca su obično nešto udaljeni; pokušaj 4D srce zvuk je gotovo univerzalno prisutna. Može biti čujan i nježan sistolički apikalni šum, kao odraz poremećaja funkcije papilarnog mišića. Tijekom prvog pregleda, perikardijalno trenje ili izraženiji šumovi mogu ukazivati na već postojeću bolest srca ili upućivati na drugu dijagnozu. Detection of a friction rub within a few hours after onset of MI symptoms suggests acute pericarditis rather than MI. Međutim, prolazno perikardno trenje, nije neobična pojava 2. i 3. dan nakon STEMI. Stijenka prsišta je osjetljiva na palpaciju u 15% bolesnika.
In right ventricular (RV) infarction, signs include elevated RV filling pressure, distended jugular veins (often with Kussmaul sign), clear lung fields, and hypotension.
Dijagnoza
-
Serijski EKG
-
Serijski srčani biljezi
-
Odmah koronarna angiografija (osim ako se daju fibrinolitici) za bolesnike sa STEMI ili komplikacija (npr bol uporni u prsima, hipotenzija, izrazito povišene srčane markeri, nestabilne aritmije)
-
Odgođeno koronarna angiografija (u roku od 24 do 48 h) u bolesnika s NSTEMI bez komplikacija
(Vidi također algoritam Pristup akutnog infarkta miokarda.)
Procjena započinje s početnom i serijski EKG i serijske mjerenja srčani biljezi kako bi se razlikovati nestabilne angine, povišenje ST segment infarkta miokarda, a ne ST visina segmenta infarkta miokarda. This distinction is the center of the decision pathway because fibrinolytics benefit patients with STEMI but may increase risk for those with NSTEMI. Također, hitno srčana kateterizacija je navedeno za pacijente s akutnim STEMI, ali općenito nije za one sa NSTEMI.
EKG
EKG je najvažnija pretraga koju bi trebalo učiniti unutar 10 min od pojave tegoba.
Za STEMI, početni EKG je obično dijagnostički, pokazujući elevaciju ST-segmenta ≥ 1 mm u 2 ili više uzdužnih vodova koji podupiru oštećeno područje (vidi slike Akutni lateralni infarkt lijeve klijetke, Bočni infarkt lijeve klijetke, Bočni infarkt lijeve klijetke (nekoliko dana kasnije), Akutni inferiorni (dijafragmalni) infarkt lijeve klijetke, Inferiorni (dijafragmalni) infarkt lijeve klijetke, i Inferiorni (dijafragmalni) infarkt lijeve klijetke (nekoliko dana kasnije)).
Akutni lateralni infarkt lijeve klijetke (zapis zabilježen unutar nekoliko sati od početka tegoba).
|
Hiperakutna elevacija ST-segmenta u odvodima I, aVL, V4 i V6 i recipročna depresija u drugim odvodima.
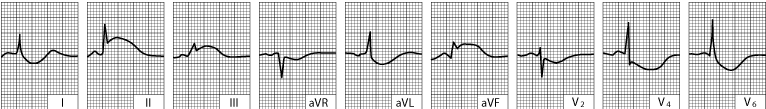
|
Lateralni infarkt lijeve klijetke (nakon prva 24 sata).
|
stvaraju se značajni Q-zupci, R-zupci se gube u odvodima I, aVL, V4 i V6.
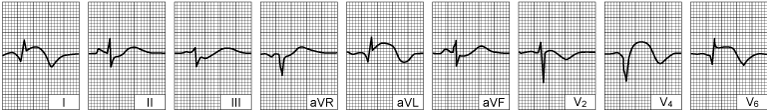
|
Akutni prednji infarkt lijeve klijetke (nakon nekoliko dana).
|
Značajni Q-zupci i gubitak voltaže R-zubaca perzistiraju. ST-segmenti su sada izoelektrični. U idućih nekoliko mjeseci EKG će se tek polagano mijenjati.
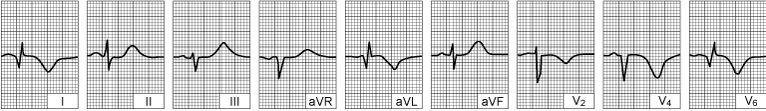
|
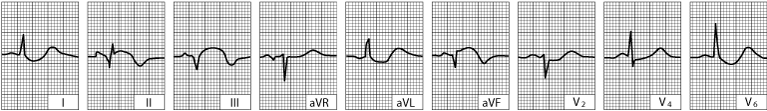
Akutni inferiorni (dijafragmalni) infarkt lijeve klijetke (traganje dobiveno unutar nekoliko sati od početka bolesti)
|
Postoji hiperakutno podizanje ST-segmenta u vodovima II, III i aVF i recipročnoj depresiji u drugim tragovima.
|
Inferiorni (dijafragmalni) infarkt lijeve klijetke (nakon prva 24 sata).
|
Stvaraju se značajni Q-zupci sa smanjenjem elevacije ST-segmenta u odvodima II, III i aVF.
|
Inferiorni (dijafragmalni) infarkt lijeve klijetke (nakon nekoliko dana).
|
ST-segmenti su sada izoelektrični. Patološki Q-zupci u odvodima II, III i aVF ukazuju na ožiljak miokarda.
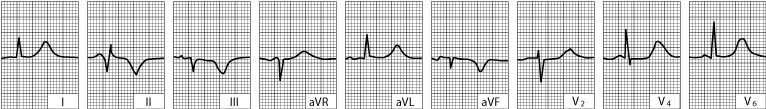
|
Patološki Q–zupci nisu nužni za dijagnozu. EKG treba pažljivo pročitati jer povišenje ST-segmenta mogu biti suptilni, osobito u inferiornom vodi (II, III, AVF); ponekad pozornosti čitatelja zabunom je usmjerena na vodi sa ST-segmenta depresije. Uz karakteristične simptome, elevacija ST–segmenta ima dijagnostičku specifičnost od 90% i osjetljivost od 45%. Serijska snimanja (svakih 8 sati prvog dana, a zatim jednom dnevno) mogu pokazivati postupni razvoj prema stabilnom, gotovo urednom zapisu ili razvoj patoloških Q–zubaca kroz nekoliko dana, koji potvrđuju dijagnozu infarkta miokarda.
Ako se sumnja na pravo klijetke (RV) miokarda, 15-kanalni EKG obično se snima; dodatni vodovi se postavljaju na V4-6R, i, za otkrivanje stražnji miokarda, V8 i V9.
Elektrokardiografska dijagnoza infarkta je otežana kad postojji blok lijeve grane, jer te promjene mogu nalikovati onima u STEMI. Elevacija ST–segmenta usklađena s QRS– kompleksom, kao i elevacija ST–segmenta >5 mm u najmanje 2 prekordijalna odvoda ukazuju da je riječ o infarktu miokarda. Općenito, svaki bolesnik s karakterističnim simptomima i novonastalim (ili se ne zna da je stari) blokom lijeve grane liječi se kao STEMI.
Kardiomarkeri
Srčani markera (biljega u serumu ozljeda miokarda stanica) su srčani enzimi (npr CK-MB) i sadržaj stanica (npr troponina I, troponina T, mioglobin), koji se oslobađaju u krvotok nakon nekroze miokarda stanica. Markeri se pojavljuju u različitim vremenima nakon oštećenja i povlače se iz krvi različitom dinamikom. Osjetljivost i specifičnost za ozljedu miokarda stanica znatno se razlikuju među tim markerima, ali troponini (CTN) su najviše osjetljiv i specifičan, a sada su markeri izboru. Nedavno je nekoliko novih, vrlo osjetljivi testovi srčanog troponina (HS-CTN) koji su također vrlo precizan postali dostupni. Ova se ispitivanja mogu pouzdano izmjeriti razinama TN (T ili I), kao što su niske 0,003 do 0,006 ng / ml (sa 3 do 6 pg / mL); neki istraživački testovi ići kao niska kao 0,001 ng / ml (1 ug / ml).
Prethodni, manje osjetljivi CTN testovi su vjerojatno da će otkriti Tn, osim u bolesnika koji su imali akutni srčani poremećaj. Tako je "pozitivan" Tn (tj iznad granice detekcije) bio je vrlo specifičan. Međutim, novi hs-CTN testovi mogu otkriti male količine Tn u mnogim zdravih ljudi. Dakle, hs-CTN razine treba upućivati na granicama normale, a definiraju se kao "povišen" tek kada veći od 99% od referentne populacije. Nadalje, iako je povišena razina troponina označava ozljedu miokarda stanica, to ne znači da je uzrok štete (iako je svaki troponina visina povećava rizik od nepovoljnih ishoda u mnogim poremećajima). In addition to acute coronary syndrome (ACS), many other cardiac and non-cardiac disorders can cause the hs-cTn measurement to be elevated (see table Causes of Elevated Troponin Levels); not all elevated hs-cTn measurements represent myocardial infarction, and not all myocardial necrosis results from an acute coronary syndrome event even when the etiology is ischemic. Međutim, otkrivanjem niže razine Tn, hs-CTN testovi omogućuju raniju identifikaciju MI od drugih testova, te su zamijenjeni drugim srčani marker ispitivanja u mnogim centrima.
Pacijenata za koje se sumnja da ima infarkt miokarda trebaju imati stupanj HS-CTN obavlja uz predočenje i 3 sata kasnije (na 0 i 6 sati da korištenjem standardnog testa Tn).
Sve laboratorijske testove treba tumačiti u kontekstu vjerojatnosti bolesti prije testa (vidi također Razumijevanje medicinskih testova i rezultata ispitivanja). To je posebno važno za test hs-cTn s obzirom na vrlo visoku osjetljivost ovog testa, ali se primjenjuje na sve analize cTn.
Razinu hs-CTN treba tumačiti na temelju pacijenta pre-test vjerojatnosti bolesti, koja se procjenjuje klinički temelji na:
-
Faktori rizika za ACS
-
Simptomi
-
EKG
Visoka pre-test vjerojatnost plus povišene razine HS-CTN vrlo sugestivan infarkta miokarda, dok nisko pre-test vjerojatnosti plus normalne HS-CTN je vjerojatno da predstavljaju infarkt miokarda. Dijagnoza je više izazovan kada rezultati testova proturječan s pre-test vjerojatnosti, u kojem slučaju serijske razine hs-CTN često pomažu. Pacijent s niskim pre-test vjerojatnosti i početno blago povišenoj HS-CTN koji ostaje stabilan na ponovnim ispitivanjem vjerojatno ima ne-ACS srčane bolesti (npr, zatajenje srca, stabilne koronarne arterijske bolesti). Međutim, ako je razina ponavljanja značajno raste (tj> 20 do 50%) je vjerojatnost infarkta miokarda postaje mnogo veći. Ako pacijent s visokim pre-test vjerojatnosti ima razinu normalne hs-CTN koja se uzdiže> 50%, kada se ponovno mjeri HS-CTC, infarkt miokarda je vjerojatno; nastavak normalne razine (često uključujući u 6 sati i šire kada sumnja je visoka), predlažemo treba tražiti alternativni dijagnozu.
Koronarna angiografija
Coronary angiography most often combines diagnosis with percutaneous coronary intervention (PCI—ie, angioplasty, stent placement). Kada je to moguće, hitne koronarna angiografija i PCI su učinili što je moguće prije nakon pojave akutnog infarkta miokarda (primarna PCI). U mnogim tercijarnim centrima, ovaj pristup je značajno snizio morbiditeta i mortaliteta i bolje dugoročne rezultate. Često, infarkt zapravo prekinuto kada je vrijeme od bola za PCI je kratko (<3 do 4 sata).
Angiografija dobiva hitno bolesnika sa STEMI, bolesnici s uporni bol u prsima, unatoč maksimalnoj medicinskoj terapiji, te pacijenata s komplikacijama (npr značajno povišen srčani biljezi, prisutnost kardiogeni šok, akutna mitralne regurgitacije, ventrikularne septuma defekt, nestabilne aritmija). Bolesnici s nekomplicirane NSTEMI čiji simptomi su riješeni obično prolaze angiografija unutar prvih 24 do 48 sata hospitalizacije za otkrivanje oštećenja koji mogu zahtijevati liječenje.
Međutim, može se koristiti u dijagnostičke svrhe kod bolesnika s ishemijom (EKG nalaz ili simptomi), hemodinamskom nestabilnošću, rekurentnim ventrikulskim tahiaritmijama i drugim patološkim pojavama koje ukazuju na ishemiju. Neki stručnjaci preporučuju da angiografija obaviti prije otpusta iz bolnice u STEMI bolesnika s inducibilne ishemije na stres slike ili izbacivanje frakcije < 40%.
Prognoza
Globalna rizik treba biti procijenjena kroz formalne klinički indeksi rizika (tromboze u infarkta miokarda [Timi] ili kombinacijom sljedećih značajki visokog rizika:
-
Ponavljanje angine / ishemije u mirovanju ili tijekom niske razine aktivnosti
-
Zatajivanje srca:
-
Pogoršanje mitralne regurgitacije
-
Visokog rizika posljedica stresa (ispitivanje zaustavljen u ≤ 5 min zbog simptoma, označena EKG abnormalnosti, hipotenzija, ili složene ventrikularna aritmija)
-
hemodinamski nestabilnost
-
Ventrikulska tahikardija
-
Diabetes mellitus
-
PCI u proteklih 6 mjeseci
-
prije CABG
-
LV izbacivanje frakcije <0,40
Overall mortality rate prior to the modern era of treatment with fibrinolytics and PCI was about 30%, with 25 to 30% of these patients dying before reaching the hospital (typically due to ventricular fibrillation). In-hospital mortality rate is about 10% (typically due to cardiogenic shock) but varies significantly with severity of left ventricular failure (see table Killip Classification and Mortality Rate of Acute MI).
Za pacijente koji su primali reperfuzijske (fibrinolizu ili PCI), u bolnici smrtnost je 5-6%, u odnosu na 15% bolesnika koji imaju pravo na reperfuzije koji ne primaju reperfuzijske terapije. U centrima s utvrđenim primarne PCI programa, u bolnici smrtnost je izvijestio da je <5%.
Većina bolesnika koja umire od kardiogenog šoka imaju infarkt ili kombinaciju infarkta i starog ožiljka koji zahvaćaju >50% mase lijevog ventrikula. Five clinical characteristics predict 90% of the mortality in patients who present with STEMI (see table Mortality Risk at 30 Days in STEMI and Risk of Adverse Events at 14 Days in NSTEMI):
-
Starija dob (31% ukupne smrtnosti)
-
Donji sistolni krvni tlak (24%)
-
Killipova klasa > 1 (15%)
-
Brži broj otkucaja srca (12%)
-
lokacija infarkt
Stope mortaliteta su obično veće kod žena i kod pacijenata s dijabetesom.
Stopa smrtnosti u bolesnika koji prežive hospitalizaciju je 8–10% u godini nakon akutnog IM. Većinom se to događa u prva 3–4 mjeseca po otpustu. Perzistirajuće ventrikulske aritmije, srčano zatajivanje, slaba funkcija ventrikula i ponavljana ishemija, ukazuju na visoki rizik. Mnogi preporučuju ergometriju prije otpusta ili unutar prvih 6 tjedana. Dobra izdržljivost na testu bez promjena u EKG–u upućuje na povoljnu prognozu; Patološki nalaz je povezan s lošijom prognozom.
Srčana sposobnost nakon oporavka uglavnom ovisi o tome koliki dio funkcionalnog miokarda je preživio infarkt. Akutna oštećenja dodaje da ožiljaka iz prethodnih infarkta. Kada je >50% mase lijeve klijetke oštećeno, preživljavanje obično nije dugoročno.
Killip Klasifikacija i smrtnosti stopa akutnog infarkta miokarda *
|
Razred
|
PAO2†
|
Klinička Opis
|
|
*Određeno višekratnim ispitivanjem i praćenjem bolesnika.
|
|
†† Određeno pri udisanju sobnog zraka.
|
|
Liječenje IM u koronarnoj jedinici. Dvogodišnje iskustvo s 250 bolesnika. The American Journal of Cardiology 20:457–464, 1967.
|
|
1
|
Normalni nalaz
|
Nema kliničkih znakova zatajivanja lijevog ventrikula (LV)
|
|
2
|
blago se smanjio
|
Blago do umjereno zatajivanje LV
|
|
3
|
nenormalan
|
Teško zatajivanje LV, edem pluća
|
|
4
|
teško nenormalan
|
Kardiogeni šok: hipotenzija, tahikardija, poremećaji svijesti, hladni ekstremiteti, oligurija, hipoksija
|
Smrtnost rizika na 30 dana u STEMI
|
Faktor rizika
|
Bodovi
|
|
STEMI = povišenje ST-segmenta MI; TIMI = tromboli u MI.
|
|
Na temelju podataka iz Morrow DA et al: Timi rezultatom rizika za ST-elevacijom infarkta miokarda: zgodan, Noćni, kliničkog indeksa za procjenu rizika na prezentaciju. Circulation 102 (17): 2031-2037, 2000 i ACC / AHA smjernice za liječenje bolesnika s akutnim infarktom miokarda.
|
|
Dob ≥ 75
|
3
|
|
Starost 65-74
|
2
|
|
Diabetes mellitus, hipertenzija ili angina
|
1
|
|
Sistolički tlak < 100 mm Hg
|
3
|
|
Puls > 100 otkucaja/min
|
2
|
|
Killip klase II-IV
|
2
|
|
Težina < 67 kg
|
1
|
|
Prednja ST-povišenje ili lijevi ogranak svežanj blok
|
1
|
|
Vrijeme je za liječenje >4 h
|
1
|
|
Ukupan broj bodova je moguće
|
0–14
|
|
Rizik
|
|
Ukupno bodova
|
Smrtnost stopa na 30 dana (%)
|
|
0
|
0.8
|
|
1
|
1.6
|
|
2
|
2.2
|
|
3
|
4.4
|
|
4
|
7.3
|
|
5
|
12.4
|
|
6
|
16.1
|
|
7
|
23.4
|
|
8
|
26.8
|
|
> 8
|
35.9
|
Rizik neželjenih događaja * na 14 dana u NSTEMI
|
urezivanje
|
|
Faktor rizika
|
Bodovi
|
|
* Događaji su svih uzroka smrtnosti, infarkta miokarda i recidiv ishemije zahtijeva hitnu revaskularizaciju.
|
|
CAD = koronarna bolest; MI = infarkt miokarda; NSTEMI = nadmorska visina ne-ST-segmenta MI; TIMI = tromboli u MI.
|
|
Na temelju podataka iz Antman EM et al: The Timi rezultatom rizika za nestabilne angine / ne-ST elevacijom MI: Metoda predznak i terapijsko odlučivanje. JAMA 284:835–42, 2000.
|
|
Dob > 65
|
1
|
|
čimbenici CAD rizika (mora imati ≥ 3 za 1 bod):
-
Obiteljska anamneza
-
hipertenzija;
-
Trenutno pušač
-
Visok kolesterol
-
Diabetes mellitus
|
1
|
|
Poznat CAD (stenoza ≥50%)
|
1
|
|
Prethodna kronična uporaba aspirina
|
1
|
|
Dvije epizode odmora angine u posljednjih 24 sata
|
1
|
|
Povišene srčani biljezi
|
1
|
|
ST visina ≥ 0,5 mm
|
1
|
|
Razina rizika se temelji na ukupnim bodovima:
|
1–2 = nizak
3–4 =srednji
5–7 = visok
|
|
Apsolutni rizik
|
|
Ukupno bodova
|
Opasnost od događaja na 14 dana (%) *
|
|
0 ili 1
|
4.7
|
|
2
|
8.3
|
|
3
|
13.2
|
|
4
|
19.9
|
|
5
|
26.2
|
|
6 ili 7
|
40.9
|
Liječenje
-
Prehospitalnom skrb: kisik, aspirin, nitrata i / ili opioida za bolove i trijaža na odgovarajući medicinski centar
-
Liječenje lijekovima: Antitrombocitni lijekovi, angine lijekovi, inhibitori zgrušavanja, au nekim slučajevima i ostale droge
-
Reperfuzijska terapija: fibrinoliticima ili angiografija s perkutane koronarne intervencije ili kirurgiji bajpasa koronarnih arterija
-
Postdischarge rehabilitacija i kronične medicinske upravljanje bolesti koronarnih arterija
izbor terapija lijekovima i izbor reperfuzijska strategija raspravlja drugdje.
prehospitalnom njegu
Što prije treba osigurati venski put i dati kisik (obično 2 L/min preko nosne kanile), te započeti EKG monitoriranje. Prehospitalne intervencije (žvakanje ASK, rana tromboliza ako je to indicirano i izvedivo, te transport u bolnicu) može umanjiti rizik od smrtnosti i komplikacija. Rana dijagnostika podataka i odgovora na liječenje može pomoći odrediti potrebu za i vrijeme revaskularizacije.
Hospitalizacija:
-
Risk-stratifikaciju bolesnika i odaberite reperfuzijske strategije
-
Terapija lijekovima s antitrombocitnih lijekova, antikoagulansi i druge droge na temelju reperfuzijske strategije
Pri dolasku na hitnoj, dijagnoza pacijentova potvrđuje. Terapija lijekovima i vrijeme revaskularizacije ovisi o kliničkoj slici i dijagnozu.
Za STEMI, reperfuzijska strategija može uključivati fibrinolitiËke terapije ili neposredna PCI. U bolesnika s NSTEMI, angiografije može se obaviti u roku od 24 do 48 sati od prijema, ako je bolesnik klinički stabilan. If the patient is unstable (eg, ongoing symptoms, hypotension or sustained arrhythmias), then angiography must be done immediately (see figure Approach to myocardial infarction).
Pristup infarkta miokarda.
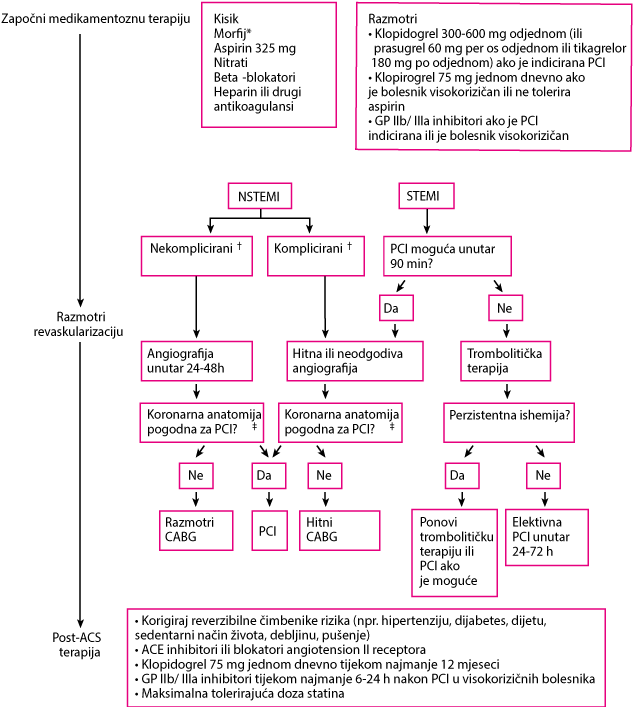
|
|
*Morfin treba koristiti razumno (npr. ako nitroglicerin kontraindiciran ili ako bolesnik unatoč simptomima ima simptome nitroglicerin terapija).
|
|
†* Complicated znači da je bolnica tečaj je komplicirana rekurentne angine ili infarkta, zatajenja srca ili s produženim rekurentnim ventrikularne aritmije. Nedostatak bilo kojeg od tih događaja je nazvao jednostavno.
|
|
‡
†CABG općenito je poželjna za PCI u bolesnika sa sljedećim:
Isto tako, lezije koje su dugačke ili se nalaze blizu bifurkacija arterija, često nisu pogodne za PCI.
|
|
CABG = koronarna arterijska premosnica presađivanje; GP = glikoprotein; LDL lipoproteina = niske gustoće; PCI = perkutana intervencija.
|
Lijekovi za liječenje akutnog koronarnog sindroma
Svim bolesnicima treba dati antitrombocitne lijekove, antikoagulantnu terapiju, a ako je bol u prsima prisutna, i antianginoznu terapiju. Konkretna upotreba lijekova ovisi o strategiji reperfuzije i drugim čimbenicima; o njihovom odabiru i uporabi raspravlja se u Lijekovi za akutni koronarni sindrom. Ostale lijekove, poput beta blokatora, ACE inhibitora i statina, treba započeti tijekom prijema (vidjeti tablicu) Lijekovi za koronarnu bolest srca).
Bolesnicima s akutnim infarktom miokarda treba dati sljedeće (osim ako je kontraindicirano):
Svim se bolesnicima pri dolasku daje ASK, 160–325 mg a kasnije doživotno 81 mg 1×/dan (op. prev: u Hrvatskoj je početna doza 300 mg, a kasnije 100 mg), ako nije kontraindicirano. Prva doza se sažvače, što ubrzava apsorpciju. ASK smanjuje kratkoročni i dugoročni rizik smrtnosti. Kod bolesnika podvrgnutih perkutanoj koronarnoj intervenciji može koristiti početna doza klopidogrela (300 do 600 mg peroralno jednom), Prasugrel (60 mg peroralno jednom), ili Tikagrelor (180 mg peroralno jednom) što poboljšava ishod, naročito kada se primjenjuje 24 sati unaprijed. Za hitnu PCI, prasugrel i tikagrelor imaju brz početak djelovanja i mogu biti preferirani izbor u odabiru terapije.
Bilo heparin niske molekularne težine (LMWH), nefrakcionirani heparin ili bivalirudin daju se rutinski u pacijenata s nestabilnom anginom osim ako je kontraindicirano (npr. aktivno krvarenje). Nefrakcionirani heparin je složeniji za korištenje, jer zahtijeva česte prilagodbe (svakih 6 h) doziranja kako bi se postigla ciljna vrijednost aktiviranog PTT (APTV). LMWH imaju bolju biološku raspoloživost, daju se jednostavnim doziranjem na temelju tjelesne težine bez praćenja APTV-a i prilagodba doze, i imaju manji rizik od heparinom-inducirane trombocitopenije. Bivalirudin se preporučuje za one bolesnike za koje se zna ili se sumnja na heparinom induciranu trombocitopeniju. Antikoagulantna terapija se nastavljaja za:
Razmislite o primjeni glikoproteina IIb / IIIa inhibitora u bolesnika visokog rizika (bolesnika s recidivom ishemije, dinamičnim promjenama u EKG-u ili hemodinamskom nestabilnosti). Abciksimab, tirofiban i eptifibatid čini se da su ekvivalentne učinkovitosti, a izbor lijeka trebao bi ovisiti o drugim čimbenicima (npr. cijena, dostupnost, poznavanja lijeka). Davanje lijeka se nastavlja 6-24 h
Za bol u prsima daje se morfij i nitroglicerin. Nitroglicerin je poželjniji od morfija, koji se treba koristiti razumno (npr. ako pacijent ima kontraindikaciju za nitroglicerin ili je u boli unatoč terapiji nitroglicerinom). Nitroglicerin se u početku daje sublingvalno, nakon čega slijedi kontinuirana IV primjena po potrebi. Morfij od 2–4 mg IV, što se ponavlja svakih 15 min po potrebi, vrlo je učinkovit, ali može izazvati depresiju disanja, smanjiti kontraktilnost miokarda i snažan je venski vazodilatator. Dokazi također sugeriraju da uporaba morfija ometa neke inhibitore receptora P2Y12. Veliko retrospektivno ispitivanje pokazalo je da morfij može povećati smrtnost u bolesnika s akutnim infarktom miokarda (1, 2). Hipotenzija i bradikardija koje mogu biti izazvane morfijem obično se brzo suzbiju podizanjem donjih ekstremiteta.
Standardna terapija za sve pacijente s nestabilnom anginom sadrži beta-blokator, ACE inhibitor, i statin. Beta-blokatori preporučuju se osim ako nisu kontraindicirani (npr. bradikardija, AV blok, hipotenzija ili astma), posebno za rizične bolesnike. β–blokatori smanjuju srčanu frekvenciju, arterijski tlak, kontraktilnost i na taj način srčani rad i potrebu za O2. ACE inhibitori mogu pružiti dugoročnu kardioprotekciju poboljšanjem funkcije endotela. Ako se ACE inhibitor ne tolerira zbog kašlja ili osipa (ali ne zbog angioedema ili bubrežne disfunkcije), može se zamijeniti sa blokatorom angiotenzin II receptora. statini su također standardna terapija i treba ih nastaviti uzimati dugoročno.
Reperfuzijska terapija u akutnom infarktu miokarda
-
Za pacijente sa STEMI: Neposredna perkutana koronarna intervencija ili fibrinolitici
-
Za bolesnike s NSTEMI: Neposredna perkutana koronarna intervencija za nestabilne bolesnike ili unutar 24 do 48 h za stabilne bolesnike
Za bolesnike sa infarktom miokarda s elevacijom ST segmenta hitni PCI je poželjan modalitet liječenja infarkta miokarda kada je pravovremeno dostupan (vrijeme od vrata od inflacije balona < 90 min) i izvedeno od strane iskusnog operatera. Ako je vjerojatno da će doći do značajnog kašnjenja u dostupnosti PCI-ja, treba učiniti trombolizu za pacijente sa STEMI koji ispunjavaju kriterije za trombolizu (pogledaj infarkt proširenje). Reperfuzija fibrinoliticima najučinkovitija je u prvih nekoliko minuta do sati nakon početka IM. Što se ranije započne davanje fibrinolitika, učinci su bolji. Cilj je da vrijeme “od vrata do igle” bude od 30 do 60 min. Najveća korist se događa unutar 3 sata, ali lijekovi mogu biti na snazi do 12 sati. Karakteristike i odabir vrste fibrinolitičke terapije se raspravlja na drugim mjestima u knjizi.
Nestabilni NSTEMI bolesnici (tj. oni koji imaju simptome koji su u tijeku, hipotenziju ili trajnu aritmiju) trebali bi izravno krenuti u laboratorij za kateterizaciju srca kako bi se utvrdile koronarne lezije koje zahtijevaju PCI ili CABG.
Za nekomplicirane NSTEMI bolesnike, neposredna reperfuzija nije toliko hitna jer je manje vjerojatno da će na angiografiji biti prikazana potpuno okludirana arterija odgovorna za infarkt miokarda. Takvi pacijenti obično idu na angiografiju unutar prvih 24 do 48 sata hospitalizacije radi identificiranja koronarnih lezija koje zahtijevaju PCI ili CABG.
Fibrinolitici nisu indicirani kod nestabilne angine i NSTEMI. Rizik je veći od potencijalne koristi.
Odabir daljnje strategije reperfuzije se raspravlja u dijelu Revaskularizacija za akutne koronarne sindrome.
Rehabilitacija i liječenje po otpustu
-
Funkcionalna procjena
-
Promjene u načinu života: Redovita tjelovježba, promjena u prehrani, gubitak na tjelesnoj težini, prestanak pušenja
-
Lijekovi: Nastavak antitrombocitnih lijekova, beta-blokatori, ACE inhibitori, i statini
Bolesnici koji tijekom prijema nisu išli na koronarografiju, nemaju visokorizična obilježja (npr. zatajenje srca, rekurentna angina, ventrikularna tahikardija ili ventrikularna fibrilacija nakon 24 sata, mehaničke komplikacije kao što su auskultacijski novonastali šum, šok) i imaju ejekcijsku frakciju > 40% bez obzira da li su primali fibrinolitike ili ne, obično bi trebali izvršiti neku vrstu testa opterećenja prije ili nedugo nakon otpusta (pogledaj sliku Funkcionalna evaluacija nakon infarkta miokarda ).
Funkcionalna evaluacija nakon infarkta miokarda
|
Funkcionalni kapacitet u tjelesnom naporu
|
Ako se EKG može interpretirati
|
Ako se EKG ne može interpretirati
|
|
Sposoban za fizičku aktivnost
|
Submaksimalan ili simptomima ograničen elektrokardiografski test opterećenja prije ili nakon otpusta
|
Ehokardiografija u fizičkom opterećenju ili nuklearno medicinske metode tijekom fizičkog opterećenja
|
|
Ne može vježbati
|
Farmakološki test opterećenja (ehokardiografija ili nuklearno medicinske metode)
|
Farmakološki test opterećenja (ehokardiografija ili nuklearno medicinske metode)
|
Akutna bolest i liječenje infarkta miokarda trebaju se koristiti da snažno motiviraju pacijenta na izmjenu čimbenika rizika. Procjena pacijentovog fizičkog i emocionalnog statusa i rasprava o njima s pacijentom te savjetovanje o načinu života (npr. pušenje, prehrana, radne navike i fizička aktivnost te vježbanje) i agresivno upravljanje rizičnim čimbenicima mogu poboljšati prognozu.
Prilikom otpusta, svi bolesnici trebaju biti na odgovarajućoj antitrombocitnoj terapiji, statinima, antianginoznoj terapji i drugim lijekovima na temelju prisutnih komorbiditeta.
Literatura
-
1. Meine TJ, Roe MT, Chen AY, et al: Udruga intravenske uporabe morfija i ishodi akutnih koronarnih sindroma: rezultati Inicijative za poboljšanje kvalitete CRUSADE. Am Heart JCMAJ 173(9):1043-1048, 2005. doi 10.1016/j.ahj.2005.02.010.
-
2.Kubica J, Adamski P, Ostrowska M, et al: Morfij odgađa i smanjuje izloženost tikagreloru i djelovanje u bolesnika s infarktom miokarda: randomizirano, dvostruko slijepo, placebo kontrolirano IMPRESSION ispitivanje. Eur Heart JEur Heart J 37(1): 67-119, 2016. doi: 10.1093/eurheartj/ehv547.
Ključne poruke
-
Akutni koronarni sindromi je nekroza miokarda uzrokovana opstrukcijom koronarne arterije.
-
Simptomi akutnog infarkta miokarda uključuju bol u prsima ili nelagodu u prsnom košu sa ili bez zaduhe, mučninu i dijaforezu.
-
Žene i bolesnici s dijabetesom imaju veću vjerojatnost prezentacije s atipičnim simptomima, a 20% akutnog koronarnih sindroma su tihi infarkti miokarda odnosno nemaju simptome.
-
Dijagnoza se postavlja pomoću EKG-a i srčanih biljega.
-
Neposredni tretman uključuje kisik, antianginozne lijekove, antitrombocitnu terapiju i antikoagulantnu terapiju.
-
Za bolesnika sa STEMI, potrebno je učiniti hitnu angiografiju s perkutanom koronarnom intervencijom (PCI); ako neposredna PCI nije dostupna, daju se fibrinolitici.
-
U bolesnika s NSTEMI koji su stabilni, potrebno je učiniti angiografiju u roku od 24 do 48 sati; za one koji su nestabilni, potrebno je učiniti hitnu angiografiju s PCI.
-
Nakon oporavka, potrebno je uvesti ili nastaviti antitrombocitnu terapiju, beta-blokatore, ACE inhibitore i statine.