Razne se komplikacije javljaju kao posljedica akutnog koronarnog sindroma koje povećavaju morbiditet i mortalitet. One se grubo mogu kategorizirati kao
Poremećaji srčanog ritmase događaju u > 90% bolesnik sa infarktom miokarda (pogledaj također Aritmije i smetnje srčanog provođenja). Poremećaju srčanog ritma koje obično dovode do smrtnog ishoda u prva 72 h su: dovoljno brza tahikardija (iz bilo kojeg žarišta) da dovede do brzog pada minutnog volumena i sniženja krvnog tlaka, atrioventrikularni blok II. stupnja tipa Mobitz 2, kompletni atrioventrikularni blok (III. stupnja), ventrikulska tahikardija (VT) i ventrikulska fibrilacija (VF). Asistolija nije uobičajena, osim kao terminalna manifestacija progresivnog zatajivanja lijeve klijetke i šoka. Bolesnike s poremećajima srčanog ritma treba redovito kontrolirati radi utvrđivanja čimbenika poput hipoksije i poremećaja elektrolita koji mogu izazvati ili doprinijeti razvoju aritmije.
Poremećaji sinusnog čvora:
Ako su smetnje protoka krvi u arteriji koja opskrbljuje sinusni čvor uzrok akutnog koronarnog sindroma, mogu se javiti poremećaji rada sinusnog čvora, koji su vjerojatniji ukoliko od ranije postoji bolest sinusnog čvora (česta među starijim osobama).
Sinusna bradikardija
Sinusna bradikardija, najčešći poremećaj rada sinusnog čvora, se obično ne liječi osim ako je uz nju pridružena hipotenzija ili je frekvencija srca manja od 50/min. Niža frekvencija srca, ukoliko nije preniska, znači i smanjen srčani rad i moguće smanjenje veličine infarkta.
Za bradikardiju s hipotenzijom (što može smanjiti perfuziju miokarda), za liječenje se koristi atropin sulfat 0,5 do 1 mg intravenski što se može ponoviti nakon nekoliko minuta ukoliko je odgovor na terapiju neadekvatan. Lijek je bolje dati u više manjih doza, jer visoke doze mogu izazvati tahikardiju. Povremeno je potrebno postaviti privremeni transvenski elektrostimulator srca.
Sinus tahikardija
Perzistentna sinusna tahikardija, često je odraz zatajivanja lijeve klijetke i niskog minutnog volumena. Bez srčanog zatajivanja ili drugog očitog uzroka, ova aritmija može dobro odgovoriti na terapiju β–blokatorima, danima peroralnim ili intravenskim putem, ovisno o stupnju hitnosti.
Atrijske aritmije:
Atrijske aritmije (atrijska ekstrasistolija, fibrilacija atrija, i manje često, undulacija atrija) se pojavljuju u oko 10% bolesnika koji su imali infarkt miokarda i mogu biti posljedica zatajivanja lijeve klijetke ili infarkta desne pretklijetke.
Paroksizmalna atrijska tahikardija nije česta i obično se pojavljuje u bolesnika koji su je i prethodno imali.
Atrijske ekstrasistole su obično benigna pojava, ali ako im se učestalost povećava, treba im tražiti uzroke poput zatajivanje lijeve klijetke. Učestale atrijske ekstrasistole mogu dobro reagirati na terapiju β–blokatorima.
Fibrilacija atrija
Fibrilacija atrija je obično prolazna ukoliko se pojavi unutar 24 h. (pogledaj sliku Fibrilacija atrija). Rizični čimbenici su dob >70 godina, srčano zatajivanje, prethodno preboljeli infarkt miokarda, veliki prednji infarkt, infarkt atrija, perikarditis, hipokalijemija, hipomagnezijemija. kronična plućna bolest, i hipoksija.
Fibrinolitici smanjuju njezinu pojavnost.
Rekurentna paroksizmalna fibrilacija atrija je loš prognostički znak a povećava rizik od sistemske embolije.
Za liječenje fibrilacije atrija zbog rizika sistemske embolije se koristi heparin (niskomolekularni ili nefrakcionirani).
Intravenski beta-blokatori (npr.atenolol 2,5 do 5,0 mg tijekom 2 minute do ukupne doze od 10 mg u 10 do 15 min, metoprolol 2 do 5 mg svakih 2 do 5 minuta do ukupne doze od 15 mg u 10 do 15 minuta) brzo usporavaju frekvenciju ventrikula i obično se daju kada je frekvencija otkucaja srca> 100. Oprezno se trebaju nadzirati srčana frekvencija i krvni tlak. Liječenje se obustavlja kad se frekvencija ventrikula uspori ili je sistolički krvni tlak <100 mmHg.
Intravenski digoksin, koji nije učinkovit kao β–blokatori, se koristi u bolesnika s fibrilacijom atrija i sistoličkom disfunkcijom lijevog ventrikula. Obično treba najmanje 2 sata da se pomoću digoksina učinkovito uspori rad srca, a rijetko može i pogoršati ishemiju u bolesnika s nedavnim akutnim koronarnim sindromom.
U bolesnika bez jasnih znakova sistoličke disfunkcije lijevog ventrikula ili smetnji provođenja koje se očituju proširenjem QRS–kompleksa, za kontrolu frekvencije kod fibrilacije atrija mogu se intravenski koristiti blokatori kalcijskih kanala verapamil ili diltiazem kada su beta blokatori kontraindicirani ili kada se drugim lijekovima ne može postići kontrola frekvencije ventrikula. Diltiazem se može dati i u intravenskoj infuziji, kako bi se kontrolirala srčana frekvencija kroz duže vrijeme.
Ukoliko fibrilacija atrija ugrožava hemodinamski status (npr. uzrokuje zatajivanje srca, hipotenziju ili bol u prsima), treba učiniti hitnu električnu sinkroniziranu kardioverziju. Ako se nakon kardioverzije fibrilacija atrija ponovno javi, treba razmisliti o davanju amiodarona intravenski kod bolesnika koji ponovno osjećaju simptome (npr. bol u prsima) ili postaju hemodinamski kompromitirani.
Atrial flutter
Kontrola frekvencije ventrikula kod undulacije atrija (pogledaj sliku Undulacija atrija), kontrolira se jednako kao i kod fibrilacije atrija; zbog rizika tromboembolije koji je sličan onome kod fibrilacije atrija u liječenju se koristi heparin (nefrakcionirani ili niskomolekularni). Sinkronizirana kardioverzija istosmjernom strujom (DC) niske energije obično će prekinuti undulaciju atrija.
Atrial flutter
|
(Napomena: Provodi se s blokom desne grane
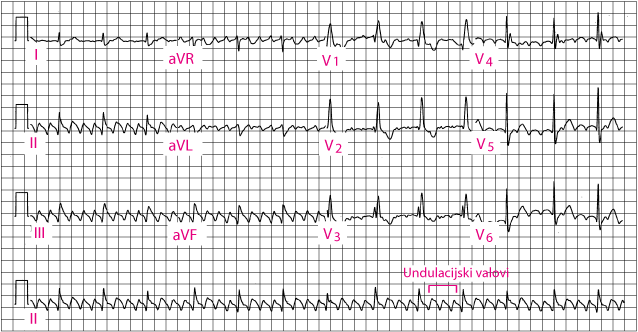
|
Smetnje provođenja
Atrioventrikularni blok II. stupnja (Mobitz I) (Wenckebachov blok, progresivna prolongacija PR intervala sa povremenim izostankom QRS kompleksa) je relativni čest blok provođenja sa inferiornim-dijafragmatskim infarktom miokarda (pogledaj slikuAtrioventrikularni blok II. stupnja Mobitz tip I); obično je samoograničavajući i rijetko progredira do višeg stupnja bloka.
Atrioventrikulski blok II. stupnja Mobitz tip 1
|
PR–interval se progresivno produljuje sa svakim otkucajem dok se atrijski impuls ne provede i dolazi do ispuštanja QRS–kompleksa (Wenckebachov fenomen); atrioventrikularno provođenje se sa sljedećim otkucajem nastavlja; i obrazac se ponavlja.
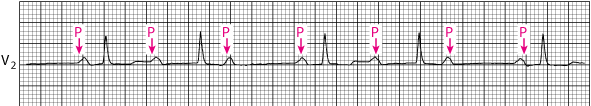
|
Atrioventrikularni blok II. stupnja (Mobitz tip II) i totalni AV blok sa širokim QRS kompleksima (atrijski impulsi ne dolaze do ventrikula) obično upućuju na masivni anteriorni infarkt miokarda; s napomenom da nisu učestali.
Učestalost atrioventrikularnog bloka III. stupnja (totalni AV blok) ovisno je o lokalizaciji infarkta miokarda (pogledaj sliku Atrioventrikularni blok III. stupnja). On se javlja u 5–10% bolesnika s inferiornim infarktom i obično je prolazan. Javlja se u <5% bolesnika s nekompliciranim prednjim infarktom ali u ~26% onih s blokom desne grane i lijevim stražnjim hemiblokom. Čak i prolazan kompletan atrioventrikularni blok u okviru prednjeg infarkta miokarda je indikacija za implantaciju trajnog elektrostimulatora srca jer je rizik od iznenadne smrti, bez stimulacije, značajan.
Atrioventrikulski blok III stupnja.
Liječenje bloka provođenja nakon infarkta miokarda
AV blok II stupnja Mobitz tip 1 često i ne zahtijeva liječenje.
U AV bloku II stupnja Mobitz tip 2 s ispadom QRS–kompleksa, ili u kompletnom AV bloku s širokim QRS–kompleksima, postavlja se privremeni transvenski elektrostimulator srca. Dok se on ne postavi, može se koristiti vanjska elektrostimulacija. Trajni elektrostimulator potreban je za bolesnike s blokom III. stupnja i onima s perzistentnim AV blokom II. stupnja, osobito ako su simptomatski.
Premda infuzija izoproterenola može privremeno popraviti frekvenciju, ona se ne koristi se jer povećava potrebu miokarda za kisikom i može potencirati poremećaje ritma. Primjena atropina 0,5 mg svakih 3–5 min do ukup-ne doze od 2,5 mg može biti korisna u atrioventrikularnom bloku uskih QRS kompleksa sa sporom frekvencijom ventrikula, ali se ne preporuča u novonastalom atrioventrikularnom bloku širokih QRS kompleksa.
Ventrikularne aritmije:
Ventrikularne aritmije su česte i mogu nastati zbog hipoksije, elektrolitskog disbalansa (hipokalemija moguće ihipomagnezemija), ili simpatetičke aktivacije u ishemičnom tkivu u zoni pored infarkta (koje je električki neaktivno). Reverzibilne uzroke ventrikularnih aritmije treba tražiti i ispraviti. Serumski kalij bi trebao biti > 4,0 mEq/L. Intravenski kalijev klorid se preporuča za korekciju hipokalemije; može se dati 10 mEq/h u infuziji, ali za tešku hipokalijemiju (K <2,5 mEq/L), može se dati 20–40 mEq/h kroz centralni venski kateter.
Ventrikulska ekstrasistolija
, česta nakon infarkta miokarda, ne zahtijeva specifičan tretman.
Intravenski beta blokator rano nakon infarkta miokarda te peroralna terapija beta blokatorom u narednim danima smanjuje učestalost ventrikularnih aritmija (uključujući ventrikularnu fibrilaciju) i mortalitet u bolesnika koji nemaju srčano popuštanje i hipotenziju. Profilaktična primjena drugih lijekova (npr. lidokaina) povećava rizik od smrti i nije preporučljiva.
Pojava kompleksnih ventrikularnih aritmija ili nepostojane ventrikularne tahikardije, nakon akutne faze, osobito sa značajnom sistoličkom disfunkcijom lijevog ventrikula, ukazuje na povećan rizik od smrti. Implantaciju kardioverter-defibrilator (ICD), treba uzeti u obzir, i indicirana je, kada je ejekcijska frakcija lijevog ventrikula <35%. Programirana endokardna stimulacija može pomoći u izboru najučinkovitijeg antiaritmika ili utvrditi da li je potrebna ugradnja ICD. Prije početka liječenja antiaritmicima ili implantacije ICD-a, trebalo bi učiniti koronarografiju i druge pretrage kako bi se otkrila moguća rekurentna ishemija u podlozi, koja bi zahtijevala perkutanu koronarnu intervenciju ili aortokoronarno premoštenje.
Ventrikularna tahikardija
Nepostojana ventrikularna tahikardija (< 30 sekundi) ili postojana spora ventrikularna tahikardija (akcelerirani idioventrikulski ritam) bez hemodinamske nestabilnosti obično ne zahtijevaju liječenje u prvih 24 do 48 sati (pogledaj sliku tahikardije širokih QRS kompleksa).
Sinkronizirana kardioverzija je indicirana kod
-
Polimorfne ventrikularne tahikardije
-
Postojane (≥ 30 sek) monomorfne ventrikularne tahikardije
-
U polimorfnoj ventrikularnoj tahikardiji, postojanoj (≥30 sek) monomorfnoj ventrikularnoj tahikardiji, ili bilo kojoj ventrikularnoj tahikardiji sa simptomima nestabilnosti (zatajivanje srca, hipotenzija, bol u prsištu) koristi se sinkronizirana kardioverzija.
Ventrikularna tahikardija bez hemodinamske nestabilnosti može se liječiti intravenskim lidokainom, prokainamidom ili amiodaronom. Također, u kompleksnim ventrikularnim aritmijama daje se magnezijev sulfat 2 g intravenski tijekom 5 min, bez obzira je li serumski magnezij snižen ili ne.
Ventrikularne tahikardije mogu se pojaviti mjesecima nakon infarkta miokarda. Kasna ventrikularna tahikardija se češće javlja u bolesnika s transmuralnim infarktom, i tada je obično postojana.
Ventrikularna tahikardija širokih QRS kompleksa.
|
Trajanje QRS–kompleksa je 160 ms. Može se vidjeti samostalni P–val u odvodu V1 (strelica). Postoji izraziti pomak srednje frontalne osovine.
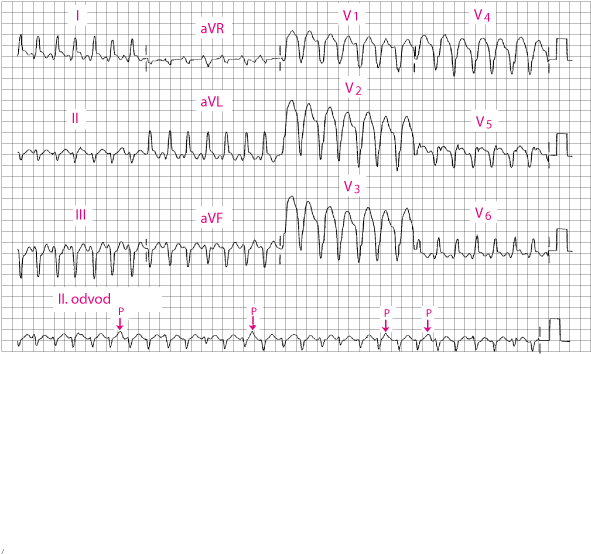
|
Ventricular fibrillation
Ventrikularna fibrilacija se događa u 5-12% bolesnika tijekom prva 24 h nakon infarkta miokarda, najčešće unutar prvih 6 h. Kasna ventrikularna fibrilacija obično ukazuje na produljenu ili rekurentnu ishemiju miokarda, i kad je udružena s hemodinamskom nestailnosti, je loš prognostički znak. Ventrikularna fibrilacija liječi se sa nesinkroniziranom kardioverzijom.
Zatajivanje srca:
Zatajivanje srca češće je kod bolesnika sa
Klinički nalaz ovisi o veličini infarkta, povećanom tlaku punjenja lijevog ventrikula, stupnju smanjenja minutnog volumena. Česti su zaduha, inspiratorni hropci u plućnim bazama i hipoksemija.
Liječenje ovisi o težini. U blagim slučajevima, često je dovoljan samo diuretik Henleove petlje (npr. furosemid 20–40 mg IV 1× ili 2×/ dan) kako bi se smanjio tlak punjenja lijeve klijetke. Za teške slučajeve se često koriste vazodilatatori (npr. iv. nitroglicerin, nitroprusid) za smanjenje volumnog i tlačnog opterećenja; ovi lijekovi su učinkoviti u akutnim situacijama (npr. u akutnom edemu pluća) i mogu se nastaviti tijekom 24 to 72 sata ukoliko je potrebno. Za vrijeme davanja vazodilatatora često se mjeri plućni kapilarni tlak kateterizacijom desnog srca Swan–Ganzovim kateterom.
ACE inhibitori se koriste dok god je sistolički krvni tlak >100 mmHg. Najbolje je početi s kratkodjelujućim ACE inhi-bitorom u niskim dozama (npr. kaptopril 3,125– 6,25 mg PO svakih 4–6 h, s povećavanjem doze). Kad se dosegne maksimalna doza (za kaptopril 50 mg 3×/dan), može se zamijeniti dugodjelujućim ACE inhibitorom dugoročno (npr. fosinopril, lizinopril, ramipril). Ukoliko bolesnik ostane u kliničkom funkcionalnom stadiju NYHA II ili višem (pogledaj tablicu New York Heart Association (NYHA) Classification of Heart Failure), može se u terapiju dodati antagonist aldosterona (npr. eplerenon, spironolaktone).
Za teške srčane insuficijencije, intraarterijska balon pumpa (IABP) ili intravaskularna pumpa za pomoć lijevom ventrikulu (LVAD) može pružiti privremenu hemodinamsku potporu dok se pacijent ne stabilizira ili se donese odluka koja će osigurati napredniju hemodinamsku potporu. Kada revaskularizacija ili kirurški zahvat nisu mogući, treba se razmotriti transplantacija srca. Dugoročne implantabilne pumpe (biventrikulske ili u lijevom ventrikulu) mogu se koristiti do transplantacije. Ako transplantacija nije moguća one se mogu koristiti trajno. Povremeno, njihovo korištenje može dovesti i do oporavka, te se mogu odstraniti za 3 do 6 mjeseci.
Disfunkcija papilarnog mišića:
Funkcionalna insuficijencija papilarnog mišića se događa u oko 35% bolesnica tijekom prvih nekoliko sati od infarkta miokarda Ishemija papilarnog mišića uzrokuje nepotpunu koaptaciju listića mitralnog zaliska, što je prolazno u većini slučajeva. No u nekih bolesnika, ožiljkavanje papilarnog mišića ili slobodnog zida lijevog ventrikula uzrokuje trajnu mitralnu regurgitaciju. Funkcionalna insuficijencija papilarnog mišića je karakterizirana apikalnim kasnim sistoličkim šumom, koji je obično prolazan.
Ruptura papilarnog mišića obično se događa nakon inferoposteriornog infarkta miokarda zbog okluzije desne koronarne arterije. Dovodi do akutne, teške mitralne regurgitacije. Očituje se naglom pojavom glasnog apikalnog holosistoličkog šuma i obično edemom pluća. Povremeno, teška regurgitacija je slabije čujna. Naglo hemodinamsko pogoršanje treba pobuditi kliničku sumnju na rupturu papilarnog mišića; ultrazvuk srca potvrđuje dijagnozu. Hitna kardiokirurška zamjena mitralnog zaliska je potrebna i učinkovita metoda.
Ruptura miokarda:
Ruptura interventrikulskog septuma ili slobodnog zida pogađa 1% bolesnika s akutnim infartkom miokarda. Uzrokuje 15% bolničke smrtnosti.
Iako je ruptura interventrikulskog septuma rijetka, 8–10 puta je učestalija od rupture papilarnog mišića. Karakterizirana je naglom pojavom glasnog sistoličkog šuma i strujanja uz lijevi rub sternuma u 3. i 4. međurebrenom prostoru, praćeno hipotenzijom sa ili bez znakova zatajivanja lijevog ventrikula. Dijagnoza se potvrđuje kateterizacijom srca i usporedbom zasićenja krvi kisikom ili parcijalnim tlakom kisika (PO2) u desnom atriju, desnom ventrikulu i plućnoj arteriji. Značajno povećanje Po2 desne klijetke je dijagnostičko, kao i Doppler ehokardiografija, kojom se može prikazati stvarni pretok krvi preko interventrikularnog septuma.
Liječi se operacijom, koja bi trebala biti odgođena ukoliko je moguće za do 6 tjedana nakon infarkta miokarda, tako da se infarktom zahvaćeno područje miokarda može maksimalno izliječiti; no ako hemodinamska nestabilnost i dalje postoji, operacijski zahvat je indiciran i ranije, unatoč visokoj perioperativnoj smrtnosti.
Incidencija rupture slobodnog zida se povećava s dobi i učestalija je u žena. Očituje se naglim padom arterijskog tlaka i često znakovima tamponade srca. Kirurško liječenje rijetko ima uspjeha. Ruptura slobodnog zida gotovo uvijek ima smrtni ishod.
Aneurizma ventrikula:
Na mjestu opsežnog infarkta se može stvoriti lokalizirano izbočenje zida ventrikula, obično lijevog. Aneurizme ventrikula su česta pojava, naročito u većim transmuralnim infarktima, često prednje stijenke. Mogu se razviti u nekoliko dana, tjedana, mjeseci. One rijetko rupturiraju, ali mogu uzrokovati pojavu ponavljanih ventrikularnih aritmija, sniženi minutni volumen, te muralnu trombozu sa sistemskom embolizacijom.
Na ventrikularne aneurizme se treba posumnjati kada se u kliničkom statusu vide ili palpatorno osjete paradoksalne prekordijalne kretnje, EKG pokazuje trajnu elevaciju ST-segmenta, a rentgenska slika pokazuje karakterističnu izbočinu srčane sjene. Ehokardiografija se radi kako bi se potvrdila dijagnoza i utvrdilo da li postoji tromb.
Kirurška ekscizija je indicirana u slučaju zatajivanja lijevog ventrikula i perzistentnih aritmija. Rana revaskularizacija i vjerojatno uporaba ACE inhibitora tijekom akutnog infarkta miokarda mijenja remodeliranje lijevog ventrikula te smanjuje incidenciju aneurizmi.
Pseudoaneurizma je nepotpuna ruptura slobodne stijenke lijevog ventrikula; ograničena perikardom. Pseudoaneurizme mogu biti velike, pridonoseći zatajenju srca, gotovo uvijek sadrže tromb i često potpuno rupturiraju. Saniraju se kirurški.
Hipotenzija i kardiogeni šok
Hipotenzija
Hipotenzija može biti posljedica.
Značajna hipotenzija (npr. sistolički tlak< 90 mm Hg) s tahikardijom i simptomima hipoperfuzije krajnjih organa (smanjeno lučenje urina, mentalna konfuzija, dijaforeza, hladni ekstremiteti) naziva sekardiogeni šok. U kardiogenom šoku naglo se razvija plućna kongestija.
Smanjeno punjenje lijevog ventrikulanajčešće je uzrokovano smanjenim venskim povratom zbog hipovolemije, osobito u bolesnika koji primaju intenziviranu terapiju diureticima Henleove petlje, no može odraziti i infarkt desnog ventrikul. Izrazita plućna kongestija ukazuje na gubitak kontraktilne snage lijevog ventrikula tj. zatajivanje lijevog ventrikula kao uzrok.
Liječenje ovisi o uzroku. U nekih bolesnika potrebna je kateterizacija plućne arterije kako bi se mjerili intrakardijalni tlakovi i odredio uzrok. Ako je plućni kapilarni tlak <18 mmHg, vjerojatno se radi o smanjenom punjenju zbog hipovole-mije
Za hipotenziju uzrokovanu hipovolemijom, moguća je oprezna nadoknada 0,9% otopine NaCl bez bojazni od opterećenja lijevog ventrikula (izrazitog povećanja tlaka u lijevom atriju). Ipak, ponekad je funkcija lijevog ventrikula tako ugrožena da odgovarajuća nadoknada tekućine naglo povećava plućni kapilarni tlak do vrijednosti povezanih s plućnim edemom (>25 mmHg). Ako je tlak u lijevom atriju visok, hipotenzija je obično posljedica zatajivanja lijevog ventrikula, i ako diuretici nisu dovoljno učinkoviti, obično je potrebna inotropna terapija ili cirkulacijska podrška.
Kardiogeni šok
U kardiogenom šoku od privremene pomoći mogu biti α– ili β–agonisti. Dopamin, katekolamin sa α i β1 učincima, se daje od 0,5–1 μg/kg/min, koja se povećava do zadovoljavajućeg odgovora ili do 10 μg/kg/min. Veće doze dovode do vazokonstrikcije i aritmija atrija i ventrikula.
Dobutamin, beta–agonist, može se dati u dozama od 2,5–10 mcg/kg/min ili višim. Često uzrokuje ili pogoršava hipotenziju; pokazao se najdjelotvornijim kad je hipotenzija posljedica niskog minutnog volumena s povišenim perifernim vaskularnim otporom. Dopamin može biti učinkovitiji od dobutamina kad je potreban vazopresorni učinak.
U refraktornim slučajevima mogu se kombinirati dopamin i dobutamin. Kombinacija dobutamina plus lijeka s više alfa-adrenergičkim učincima (fenilefrin, norepinefrin) može biti učinkovita bez uzrokovanja prekomjernih aritmije.
Intraaortna balon pumpa često može osigurati privremenu potporu pacijentu, ali nedavna istraživanja pokazuju da nema kratkoročne ili dugoročne koristi ovakovog pristupa. Alternative uključuju perkutano ili kirurškim putem ugradnju intravaskularne pumpe za potporu lijeve klijetke (LVAD) i povremeno transplantaciju srca.
Definitivno liječenje postinfarktnog kardiogenog šoka je revaskularizacija trombolizom ugruška, angioplastikom ili hitnim aortokoronarnim premoštenjem koronarnih arterija. Revaskularizacija obično uvelike poboljšava funkciju lijeve klijetke. Ako je prikladna koronarna anatomija, može se razmotriti perkutana koronarna intervencija ili aortokoronarno premoštenje koronarnih arterija kod perzistentne ishemije, refraktornih ventrikularnih aritmija, hemodinamske nestabilnosti ili šoka.
Ishemija ili infarkt desnog ventrikula
Infarkt desnog ventrikula rijetko se javlja izolirano; obično prati inferiorni infarkt lijeve klijetke. Prvi znak može biti hipotenzija koja se razvija u prethodno stabilnog pacijenta.
Desni EKG odvodi mogu pokazivati promjene ST–segmenta. Često volumna nadoknada s 1-2 L 0,9% otopine NaCl ima dobar učinak. Dobutamin ili milrinon (koji ima bolji je učinak na vazodilataciju u plućnoj cirkulaciji) može pomoći. Nitrati i diuretici se ne koriste; oni smanjuju volumno opterećenje (i zbog toga minutni volumen), što uzrokuje tešku hipotenziju. Povećani tlak punjenja desnog ventrikula treba održavati putem intravenske infuzije tekućine, ali previše volumnog opterećenja može ugroziti punjenje lijeve klijetke i minutni volumen.
Rekurentna ishemija
Bol u prsištu koja traje ili se ponovno javlja u 12–24 sata nakon infarkta miokarda može predstavljati ponavljanu ishemiju. Ishemijska bol nakon infarkta miokarda ukazuje da u većem području miokarda postoji rizik od infarkta. Obično se rekurentna ishemija može otkriti kad se zabilježe reverzibilne promjene ST– T–segmenta na EKG–u.
Budući da ponavljana ishemija može biti i tiha u do trećine bolesnika (EKG promjene bez boli), rutinski se serijski snima EKG svakih 8 sati u prvom danu a potom dnevno. Rekurentna ishemija (koja je zapravo klasificirana kao nestabilna klasa angine lllC - vidjeti tablicuBraunwaldova klasifikacija nestabilne angine) liječi se slično kao nestabilna angina. Obično je učinkovit sublingvalni ili intravenski nitroglicerin. Koronarnu angiografiju i revaskularizaciju s perkutanom koronarnom intervencijom ili aortokoronarnim premoštenjem koronarnih arterija treba razmotriti u svrhu spašavanja ishemijskog miokarda.
Muralna tromboza:
Muralna tromboza se javlja u ~20% bolesnika s akutnim infartkom miokarda. Sistemska embolija javlja se u oko 10% pacijenata sa trombozom lijevog ventrikula; rizik je najveći u prvih 10 dana, ali i dalje postoji barem 3 mj. Rizik je najveći u bolesnika s opsežnim prednjim infarktom (naročito sa zahvaćanjem distalnog septuma i apeksa), dilatiranim i difuzno hipo-kinetičnim lijevim ventrikulom te kroničnom fibrilacijom atrija. Suvremenom terapijom, rizik od tromboze je mnogo manji.
Antikoagulansi se više ne daju rutinski za primarnu prevenciju tromboze stijenke nakon akutnog koronarnog sindroma. Antikoagulantna terapija može se razmotriti za bolesnike sa infarktom miokarda sa ST elevacijom i akinezijom prednjeg zida ili diskinezijom, ali bolesnikov rizik od krvarenja također mora biti procijenjen u okviru dvostruke antitrombocitne terapije i rezultirajuće trostruke terapije ako se odabere antikoagulacija. Antikoagulantna terapija je preporučena za bolesnike nakon akutnog koronarnog sindroma s istodobnom
Također je razumno davati antikoagulantnu terapiju pacijentima s akutnim koronarnim sindromom s ST elevacijom i asimptomatskim potvrđenim trombom u lijevom ventrikulu.
Perikarditis
Perikarditis je rezultat proširenja nekroze miokarda kroz zid do epikardija; razvija se kod oko jedne trećine bolesnika s akutnim transmuralnim infarktom miokarda, iako se čini da je stopa znatno manja u bolesnika koji imaju ranu reperfuziju.
Perikardno trenje je obično čujno 24–96 sati na-kon početka infarkta miokarda. Ranija pojava perikardnog trenja nije uobičajena, premda ponekad ranu fazu infarkta može komplicirati hemoragični perikarditis. Akutna tamponada je rijetka.
Perikarditis se dijagnosticira EKG–om koji po-kazuje difuznu elevaciju ST–segmenta i ponekad depresiju PR–intervala. Često se radi ehokardiografija, ali je obično uredna. Ponekad se nađe manji perikardni izljev ili čak tamponada.
ASK ili drugi nesteroidni antireumatici (NSAR) obično olakšavaju simptome. Kolhicin 0,5 do 1 mg jednom dnevno, sam ili dodan uobičajenom tretmanu, ubrzava oporavak i pomaže u sprječavanju recidiva. Visoke doze ili produljena upotreba NSAID-a ili kortikosteroida mogu narušiti infarktno cijeljenje i treba ih izbjegavati; kortikosteroidi također mogu povećati vjerojatnost recidiva. Antikoagulantna terapija nije kontraindicirana u ranom periinfarktnom perikarditisu, ali je kontraindicirana u kasnijem post-MI (Dresslerovom) sindromu.
Postinfarktni sindrom (Dresslerov sindrom)
Postinfarktni sindrom se razvija u nekih bolesnika nekoliko dana, tjedana ili čak mjeseci nakon akutnog infarkta miokarda. Obilježava ga povišena tjelesna temperatura, perikarditis s perikardnim trenjem, perikardni izljev, pleuralni izljevi, plućni infiltrati i bol u zglobovima. Ovaj sindrom je posljedica autoimune reakcije na sadržaj nekrotičnih miocita. Može se ponavljati.
Razlikovanje postinfarktnog sindroma od ponovljenog infarkta ponekad može biti teško. Međutim, u postinfarktnom sindromu srčani markeri nisu značajno povišeni, a promjene u EKG–u su nespecifične.
NSAR su obično učinkoviti, ali se sindrom u bolesnika može ponovno javljati i do nekoliko puta. Kolhicin je djelotvoran za liječenje i sprječavanje recidiva. U teškim slučajevima, potrebno je kratko intenzivirano liječenje drugim nesteroidnim antireumatikom ili kortikosteroidom. Visoke doze NSAID-a ili kortikosteroida ne koriste se dulje od nekoliko dana, jer mogu ometati rano ventrikularno zacjeljivanje nakon akutnog infarkta miokarda.