Liječenje kronične opstruktivne plućne bolesti (KOPB) uključuje liječenje kroničnog stabilnog KOPB-a i liječenje egzacerbacija.
Liječenje kroničnog stabilnog KOPB-a ima za cilj spriječiti egzacerbacije i poboljšati plućnu i tjelesnu funkciju primjenom navedenih mjera:
Kirurško liječenje KOPB-a je indicirano samo za odabrane bolesnike. To može uključivati postupke smanjenja volumena pluća ili transplantaciju pluća.
Prestanak pušenja
Prestanak pušenja izuzetno je težak i izuzetno važan; usporava, ali ne zaustavlja brzinu opadanja FEV1 (vidi sliku Promjene plućne funkcije u bolesnika koji prestanu pušiti) i povećava dugoročno preživljenje. Istodobna primjena više različitih pristupa pokazala se najdjelotvornijom:
-
određivanje datuma za prestanak pušenja
-
tehnike za promjenu ponašanja
-
grupni sastanci
-
zamjenska terapija za nikotin (žvakaće gume, transdermalni flasteri, inhalatori, pastile ili sprej za nos)
-
vareniklin ili bupropion
-
ohrabrivanje i podrška od strane liječnika
Stopa prestanka pušenja > 50% u 1 godini nije zabilježena ni uz najučinkovitije intervencije, kao što su primjena bupropiona u kombinaciji sa zamjenom za nikotin ili samo uzimanje vareniklina.
Promjene plućne funkcije (postotak očekivanog FEV1) u bolesnika koji su prestali pušiti u usporedbi s onima koji i dalje puše
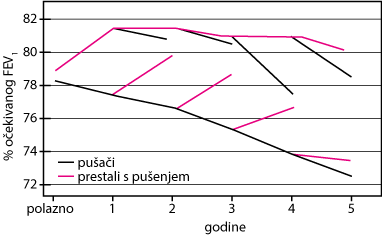
Tijekom prve godine, funkcija pluća se poboljšala kod bolesnika koji su prestali pušiti, a opadala je kod onih koji su nastavili pušiti. Nakon toga, stopa pada kod onih koji su nastavili s pušenjem bila je dvostruko veća nego kod onih koji su prestali pušiti. Funkcija je opadala kod recidivista, a poboljšala se kod onih koji su prestali s pušenjem bez obzira na to kada je došlo do promjene. Prema podacima iz rada Scanlon PD i sur.: Prestanak pušenja i plućna funkcija kod blage do umjerene kronične opstruktivne plućne bolesti; studija o zdravlju pluća. American Journal of Respiratory and Critical Care Medicine 161:381–390, 2000.
|
Farmakoterapija
Farmakoterapija za stabilnu KOPB
Preporučenu farmakoterapiju sažeto prikazuje tablica Farmakoterapija za KOPB.
Inhalacijski bronhodilatatori su glavni lijekovi za KOPB; u te lijekove spadaju:
Ove dvije farmakoterapijske skupine lijekova podjednako su učinkovite. Pacijente s blagom bolešću liječimo samo kada imaju simptome. Bolesnici s umjerenim do teškim KOPB-om trebali bi redovito uzimati lijekove iz jedne ili obje navedene farmakoterapijske skupine kako bi poboljšali plućnu funkciju i povećali sposobnost podnošenja fizičkog opterećenja (napora).
Učestalost egzacerbacija mogu smanjiti antikolinergici, inhalacijski kortikosteroidi ili dugodjelujući beta-agonisti. Međutim, nema uvjerljivih dokaza da redovita uporaba bronhodilatatora usporava propadanje plućne funkcije. Početna terapija, tj. odabir između kratkodjelujućih beta-agonista (SABA), dugodjelujućih beta-agonista (LABA), antikolinergika (LAMA) i kombinacije beta-agonista i antikolinergika (LABA + LAMA) često ovisi o cijeni lijekova, simptomima bolesti i prihvatljivosti za bolesnika.
Za kućno liječenje kronične stabilne bolesti, prednost ima primjena lijeka pomoću inhalatora fiksnih doza ili pomoću inhalatora suhog praha pred nebulizatorom; kućni nebulizatori skloni su kontaminaciji zbog nepotpunog čišćenja i sušenja. Stoga bi nebulizatore trebalo rezervirati za ljude koji ne mogu uskladiti aktivaciju inhalatora fiksnih doza s udisanjem ili ne mogu postići dovoljan inspiratorni protok potreban za inhalatore suhog praha.
Kod inhalatora fiksnih doza bolesnike treba naučiti da prije upotrebe inhalatora izdahnu do funkcionalnog rezidualnog kapaciteta (FRC), a zatim polako udahnu aerosol do ukupnog plućnog kapaciteta (TLC) i zadrže dah 3 do 4 sekunde prije izdaha. Spejseri omogućavaju optimalnu dopremu lijeka u distalne dišne putove i smanjuju važnost usklađenosti aktivacije inhalatora s udahom. Neki spejsersi upozoravaju bolesnika ukoliko udiše prebrzo. Novi ili neko vrijeme neupotrebljavani inhalatori fiksnih doza zahtijevaju da se prve 2 do 3 doze istisnu (različiti proizvođači imaju malo drugačije preporuke za ono što se smatra „neko vrijeme nije korišteno“, a to se vrijeme kreće od 3 do 14 dana).
Farmakoterapija za KOPBVrijeme za primjenu terapije | Dispneja bez egzacerbacija*, † | Egzacerbacije sa ili bez dispneje‡ |
* Kod dugotrajne dispneje razmislite o promjeni uređaja za inhalaciju ili lijeka. Također istražite druge uzroke dispneje. |
† Možda će trebati smanjiti dozu inhalacijskog kortikosteroida (IKS) ako pacijent razvije pneumoniju ili ne reagira na terapiju. |
‡ Za recidivirajuće egzacerbacije dodajte ili inhibitor PDE4 (npr. roflumilast) ili dugoročno primjenjujte azitromicin. IKS je najučinkovitiji u bolesnika s eozinofilijom. Roflumilast je indiciran u bolesnika s KOPB-om koji imaju kronični bronhitis. Azitromicin je manje učinkovit kod pušača. |
LABA = dugodjelujući beta agonist; LAC = dugodjelujući antikolinergik ili LAMA = dugodjelujući antagonist muskarinskih receptora; IKS = inhalacijski kortikosteroid; PDE4 = inhibitor fosfodiesteraze-4. |
Podaci sa slike 4.4 Globalna inicijativa za kroničnu opstruktivnu plućnu bolest (GOLD): Globalna strategija za dijagnostiku, liječenje i prevenciju KOPB-a 2021. godine. Dostupno na http://www.goldcopd.org. |
Inicijalna terapija | LAC ili LABA | LAC ili LABA |
Drugolinijska terapija | LABA + LAC ili LABA + IKS | LABA + LAC ili LABA + IKS |
Trećelinijska terapija | LABA + LAC + IKS | LABA + LAC + IKS |
| | |
| | |
Beta-agonisti
Beta-agonisti opuštaju glatke mišiće bronha i povećavaju mukocilijarni klirens. Salbutamol u obliku aerosola, 2 udaha (90 do 100 mcg/potisak) udahnuti iz inhalatora fiksnih doza 4 do 6 puta dnevno po potrebi, obično je lijek izbora.
Dugodjelujući beta-agonisti poželjniji su za bolesnike s noćnim simptomima ili za one kojima višekratno uzimanje lijeka predstavlja problem. Opcije su: salmeterol u prahu, 1 udah (50 mcg) dva puta dnevno, indakaterol 1 udah (75 mcg) jednom dnevno (u Europi 150 mcg jednom dnevno) i olodaterol 2 udaha jednom dnevno u isto vrijeme svaki dan. Vilanterol je dostupan u kombinaciji s inhalacijskim kortikosteroidom. Dostupni su i nebulizirani oblici arformoterola i formoterola. Formulacije suhog praška mogu biti učinkovitije za pacijente koji prilikom upotrebe inhalatora fiksnih doza imaju problem s koordinacijom.
Bolesnike treba poučiti o razlici između kratkodjelujućih i dugodjelujućih lijekova, jer dugodjelujući lijekovi koji se koriste po potrebi ili više od dva puta dnevno povećavaju rizik od srčanih aritmija.
Štetni učinci (neželjene nuspojave) obično su posljedica uzimanja bilo kojeg beta-agonista i uključuju tremor, anksioznost, tahikardiju i blagu, privremenu hipokalijemiju.
Antikolinergici
Antikolinergici (antimuskarinici) opuštaju bronhalnu muskulaturu kompetitivnom inhibicijom muskarinskih receptora (M1, M2 i M3).
Ipratropij je kratkodjelujući antikolinergik; uzima se 2 do 4 udaha (17 mcg/potisak) iz inhalatora s fiksnim dozama svakih 4 do 6 sati. Ipratropij ima sporiji početak djelovanja (unutar 30 minuta, vršni učinak za 1 do 2 sata), pa se beta-agonist često propisuje s njim u jednom inhalatoru (fiksna kombinacija) ili kao zasebni pripravak, u slučaju hitne potrebe za brzodjelujućim bronhodilatatorom.
Tiotropij je kvarterni antikolinergik dugog djelovanja koji se inhalira u obliku praškastog pripravka (18 mcg/potisak) i pomoću inhalatora s finom maglicom (2,5 mcg/potisak). Doza je 1 udah (18 mcg) jednom dnevno iz inhalatora sa suhim prahom i 2 udaha (5 mcg) jednom dnevno iz inhalatora koji stvara finu maglicu. Aklidinijev bromid dostupan je kao višedozni inhalator suhog praška. Doza je 1 udah (400 mcg/potisak) dva puta dnevno. Aklidinij je također dostupan u kombinaciji s dugodjelujućim beta-agonistom kao inhalator suhog praška. Umeklidinij se može koristiti u kombinaciji s vilanterolom (beta-agonist dugog djelovanja) jednom dnevno u obliku inhalatora suhog praška. Glikopirolat (antikolinergik) može se koristiti dva puta dnevno u kombinaciji s indakaterolom ili formoterolom (dugodjelujući beta-agonist) u obliku inhalatora suhog praška ili inhalatora fiksnih doza. Revefenacin se daje jednom dnevno pomoću nebulizatora.
Neželjene nuspojave svih antikolinergika su dilatacija zjenica (i rizik od nastanka ili pogoršanja akutnog glaukoma zatvorenog kuta), retencija urina i suha usta.
Inhalacijski kortikosteroidi
Kortikosteroidi su često sastavni dio terapije. Inhalacijski kortikosteroidi inhibiraju upalnu reakciju u dišnim putovima, obrću proces smanjivanja broja beta-receptora, te koče stvaranje leukotrijena i citokina. Oni ne mijenjaju brzinu kojom opada plućna funkcija u oboljelih od KOPB-a koji i dalje puše, ali nekim bolesnicima ublažavaju simptome i nakratko poboljšavaju plućnu funkciju i djelovanje bronhodilatatora te smanjuju učestalost egzacerbacija KOPB-a. Namijenjeni su bolesnicima koji imaju recidivirajuće egzacerbacije ili simptome unatoč optimalnoj terapiji bronhodilatatorima. Inhalacijski kortikosteroidi su od najveće koristi kod pacijenata koji imaju eozinofiliju. Bolesnicima s egzacerbacijama inhalacijski kortikosteroidi smanjuju učestalost egzacerbacija i produljuju preživljenje (1, 2). Doza ovisi o lijeku; primjeri su flutikazon od 500 do 1000 mcg/dan i beklometazon od 400 do 2000 mcg/dan.
Dugoročni rizici od inhalacijskih kortikosteroida kod starijih ljudi nisu dokazani, ali vjerojatno su to osteoporoza, nastanak katarakte i povećani rizik od nefatalne pneumonije. Bolesnike koji duže vrijeme uzimaju IKS treba periodično podvrgnuti oftalmološkom i osteodenzitometrijskom pregledu (npr. u anamnezi podaci o slabom noćnom vidu, krhkim kostima ili frakturama kostiju) a preventivno moraju uzimati kalcij, vitamin D i bifosfonate.
Snižavanje terapijske doze inhalacijskog kortikosteroida (deeskalacija terapije) može biti potrebno ako bolesnici razviju pneumoniju ili ne reagiraju na terapiju.
Fiksni kombinirani pripravci beta-agonista dugog djelovanja sa inhalacijskim kortikosteroidom su učinkovitiji od bilo kojeg pojedinačnog lijeka kod stabilnog KOPB-a.
Oralni ili sistemski kortikosteroidi obično se ne smiju koristiti za liječenje kronično stabilnog KOPB-a.
Teofilin ima malu ulogu u liječenju stabilnog KOPB-a u odnosu na suvremene, daleko sigurnije i učinkovitije lijekove. Teofilin smanjuje spazam glatke muskulature, povećava mukocilijarno čišćenje, poboljšava funkciju desne srčane klijetke, smanjuje plućnu vaskularnu rezistenciju i arterijski tlak. Mehanizam njegovog djelovanja je slabo razumljiv, ali čini se drugačijim od mehanizma djelovanja beta-2-agonista i antikolinergika. Njegova uloga u poboljšanju funkcije ošita i dispneje u naporu je dvojbena.
Teofilin se može propisati bolesnicima koji nemaju adekvatan odgovor na inhalacijske lijekove ili u kojih teofilin dovodi do simptomatskog olakšanja nakon probne primjene. Serumsku koncentraciju ne treba kontrolirati osim ako bolesnik ne reagira na lijek, razvije simptome toksičnosti ili je upitna suradljivost; oralni pripravci teofilina koji se sporo apsorbiraju (retrad oblici), te zahtijevaju rjeđe doziranje, poboljšavaju suradljivost (bolesnik se pridržava uputa o uzimanju lijeka).
Toksičnost teofilina je česta a očituje se nesanicom i gastrointestinalnim tegobama, čak i pri niskoj koncentracija lijeka u krvi. Daleko ozbiljnije nuspojave, npr. supraventrikulske i ventrikulske aritmije te konvulzije, javljaju se pri koncentraciji teofilina u krvi > 20 mg/L (111 mikromola/L).
Metabolizam teofilina u jetri znatno varira a pod utjecajem je genetskih faktora, dobi, pušenja, disfunkcije jetre, prehrane i nekih lijekova (npr. makrolida, fluorokinolonskih antibiotika i nesedacijskih blokatora H2 receptora).
Inhibitori fosfodiesteraze-4
Inhibitori fosfodiesteraze-4 su specifičniji od teofilina za plućnu fosfodiesterazu i imaju manje nuspojava. Imaju protuupalna svojstva te su blagi bronhodilatatori. Inhibitori fosfodiesteraze-4, poput roflumilasta, mogu se koristiti zajedno s drugim bronhodilatatorima za smanjenje broja egzacerbacija u pacijenata koji imaju KOPB s kroničnim bronhitisom. Roflumilast treba započeti oralnom dozom od 250 mcg 1×/dan i povećati na 500 mcg 1×/dan, ako se dobro podnosi.
Česte nuspojave su mučnina, glavobolja i gubitak tjelesne težine, ali ti učinci kasnije mogu prestati.
Makrolidni antibiotici
Dugotrajna terapija azitromicinom učinkovito sprječava egzacerbacije KOPB-a kod bolesnika koji su skloni recidivirajućim ili teškim egzacerbacijama, osobito kod onih koji trenutno ne puše. Doza od 250 mg per os 1×/dan pokazala se djelotvornom. Eritromicin u dozi od 250 mg per os 2 ili 3 puta dnevno također se pokazao učinkovitim.
Reference
1. Lipson DA, Crim C, Criner GJ, et al: Reduction in all-cause mortality with fluticasone furoate/umeclidinium/vilanterol in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 201(12):1508–1516, 2020. doi: 10.1164/rccm.201911-2207OC
2. Rabe KF, Martinez FJ, Ferguson GT, et al: Triple inhaled therapy at two glucocorticoid doses in moderate-to-very-severe COPD. N Engl J Med 383(1):35–48, 2020. doi: 10.1056/NEJMoa1916046
Oksigenoterapija
Terapija
kisikom za stabilnu KOPB
Dugotrajna oksigenoterapija produljuje život bolesnicima s KOPB-om čiji je PaO2 kronično < 7,33 kPa. Kontinuirana 24–satna oksigenoterapija je daleko djelotvornija od 12–satne primjene kisika noću. Oksigenoterapija čini sljedeće:
pomiče hematokrit prema normalnoj razini
poboljšava neuropsihološke čimbenike, vjerojatno poboljšavanjem kvalitete spavanja (olakšavajući upadanje u san)
ublažava plućne hemodinamičke poremećaje
povećava/poboljšava podnošenje tjelesnog napora kod mnogih bolesnika
Zasićenost kisikom treba mjeriti u opterećenju (naporu) i u mirovanju. Slično tome, treba razmisliti o polisomnografiji kod bolesnika s uznapredovalim KOPB-om koji ne ispunjavaju kriterije za dugotrajnu oksigenoterapiju dok su budni (vidi tablicu Indikacije za dugotrajnu oksigenoterapiju kod KOPB-a), ali čija klinička slika upućuje na plućnu hipertenziju bez dnevne hipoksemije. Noćna oksigenoterapija može se propisati bolesnicima u kojih su polisomnografski ustanovljene epizode desaturacije ≤ 88%. Takvo liječenje sprječava napredovanje plućne hipertenzije, ali nije poznato utječe li na preživljenje. Bolesnicima s umjerenom hipoksemijom iznad 88% ili desaturacijom u naporu kisik može ublažiti simptome, ali ne utječe na preživljenje niti skraćuje hospitalizaciju (1).
Neki bolesnici trebaju dodatni kisik tijekom leta zrakoplovom jer je tlak u kabini u komercijalnim avionima ispod tlaka zraka na razini mora (često ekvivalentan onom na 1830 do 2400 m). Bolesnici s KOPB-om u eukapniji čiji je PaO2 > 9,0 kPa na razini mora obično tijekom leta imaju PaO2 > 6.7 kPa pa ne trebaju dodatni kisik. Svi bolesnici s KOPB-om čiji je PaO2 ≤ 9.0 kPa na morskoj razini, hiperkapnijom, značajnom anemijom (hematokrit < 30) ili istodobno postojećom kardijalnom ili cerebrovaskularnom bolešću trebaju koristiti dodatni kisik tijekom dugih letova o čemu trebaju obavijestiti zrakoplovnu tvrtku kada vrše rezervaciju. Sada, kada su prijenosni koncentratori kisika sveprisutni, malobrojne su zrakoplovne kompanije koje još uvijek nude kisik. Pacijentima se savjetuje da unajme ili kupe prijenosni koncentrator kisika za korištenje tijekom putovanja zrakoplovom, uključujući dovoljno rezervnih baterija za vrijeme leta te da uzmu u obzir i moguća kašnjenja.
Indikacije za dugoročnu oksigenoterapiju kod KOPB-a* Koncentracija kisika u arterijskoj krvi mjeri se u mirovanju dok pacijent udiše zrak. |
† Pacijentima koji se oporavljaju od akutne respiratorne bolesti, a koji ispunjavaju navedene kriterije treba dati kisik i ponovno ga provjeriti dok udišu sobni zrak nakon 60 do 90 dana. |
‡ See also Long-Term Oxygen Treatment Trial Research Group: A randomized trial of long-term oxygen for COPD with moderate desaturation. N Engl J Med 375:1617–1627, 2016. |
Hct = hematokrit; PaO2 = parcijalni tlak kisika u arterijskoj krvi; SaO2 = zasićenost kisikom. |
PaO2 ≤ 7,3 kPa ili SaO2 ≤ 88%* u bolesnika koji su primali optimalnu terapiju najmanje 30 dana† |
PaO2 = 7,3 do 7,9 kPa ili SaO2 ≤ 89%* za pacijente koji imaju cor pulmonale ili eritrocitozu ( > 55%) |
Može se razmotriti kod bolesnika s desaturacijom u naporu ako postoji simptomatsko poboljšanje; međutim, nema poboljšanja što se tiče preživljenja ili hospitalizacije. Može se uzeti u obzir i kod bolesnika s noćnom desaturacijom.‡ |
Način primjene kisika
Kisik se primjenjuje kroz nazalnu kanilu (nosni kateter) tako da je brzina protoka dostatna za postizanje PaO2 > 8,0 kPa (zasićenost kisikom > 90%), obično u mirovanju ≤ 3 L/min (često više na višim nadmorskim visinama, kao u Denveru). Kisik se dobiva pomoću električnog koncentratora kisika, sustava s tekućim kisikom ili iz boca s komprimiranim zrakom. Premda ograničavaju pokretljivost, koncentratori kisika se preporučuju bolesnicima koji najveći dio vremena provode kod kuće zbog najniže cijene. Takvim su bolesnicima potrebni mali rezervoari sa kisikom kao rezerva u kući za slučaj nestanka struje ali i za prijenosnu upotrebu. Prijenosni koncentratori koji omogućuju mobilnost mogu se koristiti za bolesnike kojima nije potreban veliki protok kisika.
Sustav s tekućim kisikom je pogodniji za bolesnike koji više vremena provode izvan svoje kuće. Prijenosni spremnici s tekućim kisikom su lakši za nošenje i imaju veći kapacitet od portabilnih boca s komprimiranim zrakom. Velike boce s komprimiranim kisikom su vrlo skup način opskrbe kisikom pa ih treba koristiti jedino ako ne postoje druga rješenja. Svim bolesnicima treba skrenuti pažnju na opasnost od pušenja tijekom uporabe kisika.
Različiti uređaji za skladištenje kisika mogu smanjiti količinu bolesniku potrebnog kisika, bilo da uređaj ima rezervoar ili da je protok kisika moguć samo tijekom inspirija. Sustavi s tim uređajima mogu otkloniti hipoksemiju u mirovanju jednako učinkovito kao uređaji s neprekidnim protokom. Međutim, uređaji sa intermitentnim protokom ne moraju biti tako učinkoviti kao oni s kontinuiranim protokom za hipoksemiju koja se javlja u naporu.
Literatura o oksigenoterapiji
Cijepljenje
Sve bolesnike s KOPB-om treba svake godine cijepiti protiv influence. Ako je rizik od respiratornih komplikacija u sklopu influence kod bolesnika s KOPB-om povećan, preporučuje se profilaktička primjena inhibitora neuraminidaze (oseltamivir ili zanamivir) nakon bliskog kontakta sa zaraženim osobama. Liječenje inhibitorom neuraminidaze treba započeti na prvi znak bolesti slične gripi, a unutar 2 dana od kontakta. Alternativno, baloksavir marboksil, inhibitor endonukleaze, može se primijeniti za nekompliciranu influencu kod pacijenata starijih od 12 godina, kojima simptomi ne traju više od 48 sati.
Pneumokokno polisaharidno cjepivo i pneumokokno konjugirano cjepivo treba primijeniti jer učinkovito smanjuju obolijevanje od domicilnih pneumonija i invazivnih pneumokoknih infekcija u starijih odraslih osoba.
Ishrana
Ishrana kod stabilne KOPB
Oboljelima od KOPB-a prijete gubitak tjelesne težine i nutritivne deficijencije zbog veće potrošnje energije u svakodnevnim aktivnostima; smanjeni unos kalorija u odnosu na potrebe zbog dispneje; i katabolički učinak upalnih citokina kao što je faktor nekroze tumora (TNF)-alfa. Smanjuje se opća mišićna snaga i učinkovitost iskorištavanja kisika. Slabije uhranjeni bolesnici imaju lošiju prognozu, zbog čega se preporučuje uravnotežena prehrana s unosom dovoljno kalorija i stalna tjelovježba kako bi se spriječila malnutricija i mišićna atrofija. Češće uzimanje manjih obroka može biti od pomoći.
Međutim, pretjerano dobivanje na težini treba izbjegavati, a pretili bolesnici moraju težiti postizanju normalnog indeksa tjelesne mase.
Dodaci prehrani nisu doveli do poboljšanja plućne funkcije niti su povećali sposobnost podnošenja fizičkog opterećenja. Uloga sredstava za poboljšanje apetita, anaboličkih steroida, pripravaka hormona rasta i antagonista TNF-a za zaustavljanje i obrtanje malnutricije, poboljšanje funkcionalnog statusa i prognoze KOPB-a, nije ispunila očekivanja, rezultati su čak bili razočaravajući.
Plućna rehabilitacija
Plućna rehabilitacija kod stabilne KOPB
Plućna rehabilitacija služi kao pomoćni tretman od kojeg se očekuje da uz farmakoterapiju dovede do poboljšanja tjelesne funkcije; mnoge bolnice i zdravstvene organizacije nude formalne multidisciplinarne programe rehabilitacije. Plućna rehabilitacija uključuje fizikalnu terapiju (tjelovježbe), edukaciju i promjenu ponašanja. Liječenje treba individualizirati; bolesnike i članove obitelji treba podučiti o KOPB-u i medicinskim tretmanima, a pacijente se potiče da preuzmu što veću odgovornost za osobnu skrb.
Prednosti rehabilitacije su veća neovisnost o drugima, poboljšanje kvalitete života i veća radna sposobnost. Plućna rehabilitacija obično ne poboljšava plućnu funkciju. Pažljivo integriran rehabilitacijski program pomaže pacijentima s teškim KOPB-om prilagoditi se fiziološkim ograničenjima kao i da prihvate realna očekivanja za poboljšanje bolesti. Teški bolesnici zahtijevaju najmanje 3 mjeseca rehabilitacije kako bi postigli neki boljitak, a zatim bi trebalo nastaviti s programima vježbi radi održavanja postignutog stanja.
Program vježbanja može biti od pomoći u kući, u bolnici ili u ustanovama. Dozirano tjelesno opterećenje (tjelovježba) može ublažiti propadanje skeletnih mišića uslijed neaktivnosti ili dugotrajne hospitalizacije zbog respiratorne insuficijencije. Specifični trening respiratornih mišića manje je koristan od općih aerobnih vježbi (aerobni rad).
Tipičan program vježbi započinje sporim hodom na pokretnoj traci ili vožnjom bicikla bez opterećenja ali samo nekoliko minuta. Trajanje i stupanj opterećenja se postupno povećavaju idućih 4 do 6 tjedana sve dok se bolesnik ne dovede u stanje da može izdržati vježbe 20–30 minuta bez odmora uz podnošljiv stupanj dispneje. Bolesnici s vrlo teškim oblikom KOPB-a obično mogu hodati do 30 minuta brzinom od 1,6 do 3,2 km/h. Vježbe bi trebalo izvoditi 3–4 puta tjedno kako bi se održala kondicija. Redovito se prati saturacija O2, a ukoliko je potrebno daje se dodatni O2.
Vježba koja uključuje gornje udove je posebno važna jer pomaže bolesniku u obavljanju svakodnevnih poslova (vrši se prilikom kupanja, odijevanja i čišćenja kuće). Može se zamijetiti umjereno poboljšanje snage donjih ekstremiteta, povećana izdržljivost i maksimalno iskorištavanje kisika.
Bolesnike treba naučiti kako čuvati energiju prilikom obavljanja svakodnevnih životnih aktivnosti i kako prilagoditi tempo svojih aktivnosti. Treba razmotriti seksualne poteškoće i bolesniku dati savjet kako ih riješiti tehnikama koje štede energiju pri zadovoljenju seksualnih želja.
Kirurška terapija
Kirurgija kod stabilne KOPB
Kirurške opcije za liječenje teškog KOPB-a su:
Kirurška redukcija plućnog volumena
Kirurška redukcija plućnog volumena sastoji se od resekcije nefunkcionalnih dijelova pluća uništenih emfizemom. Postupak dovodi do poboljšanja plućne funkcije, boljeg podnošenja napora i povećava kvalitetu života bolesnicima s teškim emfizemom, pretežno gornjih dijelova pluća, posebno u onih koji imaju niži bazalni kapacitet za fizičke aktivnosti nakon provedene plućne rehabilitacije. Mortalitet se povećava u prvih 90 dana nakon kirurške redukcije plućnog volumena, ali preživljenje je dulje od 5 godina.
Učinak na vrijednosti plinova u arterijskoj krvi (ABS) je promjenljiv i nije predvidljiv, ali većini bolesnika kojima je oksigenoterapija potrebna prije operacije, potrebna je i nakon operacije. Poboljšanje bolesti je manje uočljivo nego kod transplantacije pluća. Poboljšanje se objašnjava reekspanzijom pluća (bolja elastičnost pluća), boljom funkcijom ošita i boljim omjerom V/Q.
Operativni mortalitet iznosi oko 5%. Najbolji kandidati za kiruršku redukciju plućnog volumena su bolesnici s FEV1 od 20 do 40% očekivanog, DLCO > 20% od očekivanog, oni sa značajno oslabljenom sposobnošću podnošenja napora, heterogenom plućnom bolešću na CT-u s emfizemom pretežno u gornjim režnjevima, PaCO2 < 6,7 kPa, te oni bez teške plućne hipertenzije i bolesti koronarnih arterija.
Rijetko bolesnici imaju izuzetno velike emfizemske bule koje pritiskaju funkcionalne dijelove pluća. Ovim bolesnicima može pomoći kirurška resekcija bula—ublaži simptome i poboljša plućnu funkciju. Općenito, resekcija bula naročito koristi bolesnicima kojima bule zauzimaju više od 1/3 hemitoraksa i čiji je FEV1 oko 1/2 očekivane normalne vrijednosti. Poboljšanje plućne funkcije ovisi o količini preostalog zdravog parenhima ili neznatno oštećenog plućnog tkiva koje su komprimirale resecirane bule. Serijske RTG i CT snimke pluća najkorisnije su pretrage za određivanje/procjenu je li bolesnikov funkcionalni status posljedica kompresije bula na zdravi plućni parenhim ili se radi o generaliziranom emfizemu. Značajno smanjen DLCO (< 40% od očekivanog) ukazuje na difuzni emfizem i lošiji ishod nakon kirurške resekcije.
Transplantacija pluća
Transplantacija pluća može biti jednostruka (jedno plućno krilo) ili dvostruka (oba plućna krila). Perioperativne komplikacije obično budu manje kod transplantacije jednog plućnog krila, ali neki dokazi pokazuju da vrijeme preživljenja raste kod transplantacije obadva plućna krila. Kandidati za transplantaciju su bolesnici < 65 godina čiji je FEV1 < 25% od očekivane vrijednosti nakon liječenja bronhodilatatorima ili oni s teškom plućnom hipertenzijom. Cilj transplantacije pluća je poboljšati kvalitetu života, jer se vrijeme preživljenja ne mora nužno produljiti. Petogodišnje preživljenje nakon transplantacije pluća zbog emfizema iznosi 45–60%. Nakon transplantacije bolesnik mora doživotno uzimati imunosupresive pa mu prijete oportunističke infekcije.
Endobronhalne valvule
U odabranim centrima dostupne su endobronhalne valvule kojima se moža izazvati atelektaza određenih emfizematoznih područja pluća kod odabranih bolesnika koji nemaju kolateralnu ventilaciju u tim dijelovima pluća. Postavljanje endobronhalne valvule je alternativa kirurškoj redukciji plućnog volumena kod nekih bolesnika. Kirurška redukcija plućnog volumena obično je bilateralna, dok su bronhoskopski postupci obično unilateralni i stoga dovode do manjeg poboljšanja.
Ključne poruke
Brzo ublažite simptome kronične opstruktivne plućne bolesti prvenstveno kratkodjelujućim beta-adrenergičkim agonistima i smanjite broj egzacerbacija inhalacijskim kortikosteroidima, dugodjelujućim beta-adrenergičkim agonistima, dugodjelujućim antikolinergicima ili kombiniranim pripravcima.
Potaknite prestanak pušenja na više načina (npr. promjena ponašanja, grupe podrške, zamjene za nikotin, farmakoterapija).
Optimizirajte primjenu potpornih tretmana (npr. ishrana, plućna rehabilitacija, samostalno vježbanje).