Mehanička ventilacija može biti
Odabir primjerene tehnike počiva na razumijevanju mehanike disanja.
Indikacije:
Postoje brojne indikacije za endotrahealnu intubaciju i mehaničku ventilaciju (vidi tablicu Situacije koje zahtijevaju kontrolu dišnog puta) ali općenito, mehaničku ventilaciju treba razmotriti ventilation kada postoje klinički ili laboratorijski znakovi da bolesnik ne može održavati dišni put ili zadovoljavajuću oksigenaciju ili ventilaciju.
Indikativni nalazi uključuju
-
respiratorna frekvencija >30/min
-
Nemogućnost održavanja saturacije kisikom arterijske krvi > 90% uz frakciju udahnutog kisika (FiO2) > 0.60
-
pH < 7.25
-
Parcijalni tlak ugljičnog dioksida (PaCO2) > 50 mm Hg (osim ako je kroničan i stabilan)
Odluku da se započne s mehaničkom ventilacijom treba temeljiti na kliničkoj procjeni koja uzima u obzir cjelokupnu kliničku situaciju i ne bi se trebala odgađati do težeg pogoršanja bolesnikovog stanja. Međutim, mehanička ventilacija ne smije se odgađati dok pacijent nije u ekstremnom stanju.
Dišna mehanika
Normalan inspirij stvara negativan intrapleuralni tlak s gradijentom između atmosfere i alveola, što omogućava utok zraka. Pri mehaničkoj ventilaciji taj je gradijent posljedica povišenog (pozitivnog) tlaka izvora zraka.
Vršni tlak u dišnim putovima se mjeri u trenutku njihova otvaranja (Pao), a mehanički ga ventilatori rutinski prikazuju. On predstavlja ukupni tlak koji je potreban da bi utisnuo volumen plina u pluće i sastoji se od tlakova koji nastaju kao posljedica otpora inspiratornom protoku (tlak otpora), elastične stezljivosti pluća i prsnog koša (elastični tlak) i tlaka u alveolama prisutnog na početku udisaja (pozitivan tlak na kraju ekspirija, eng. positive end-expiratory pressure [PEEP]—vidi sliku Komponente tlaka u dišnom putu). Tako
Peak \: airway \: pressure = \\.\; \; \; \; \; \; \; \; \; \; \; resistive\: pressure + \\.\; \; \; \; \; \;\; \; \; \; \; elastic\: pressure + PEEP
Tlak otpora je produkt otpora i protoka. Kod mehanički ventiliranog bolesnika otpor se javlja u krugu respiratora, u endotrahealnom tubusu te, što je najvažnije, u dišnim putovima bolesnika. Čak i kad su ovi čimbenici konstantni, povećanje protoka zraka povećava rezistivni tlak.
Komponente tlakova u dišnim putovima tijekom mehaničke ventilacije, prikazane manevrom zadržanog inspirija.
|
PEEP = pozitivan tlak na kraju ekspirija.
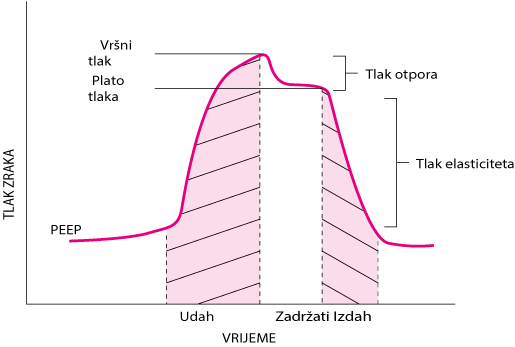 |
Elastični tlak je produkt elastičnog stezanja pluća i prsne stijenke (elastancija) i volumena uvedenog plina. Pri zadanom volumenu, elastični tlak raste s porastom rigidnosti pluća (npr. kod plućne fibroze) i sa smanjenom pokretljivošću prsne stijenke ili dijafragme (npr. napeti ascites ili morbidna pretilost). Kako je elastancija obrnuto razmjerna popustljivosti (eng. compliance), visoka elastancija i niska popustljivost imaju isto značenje.
Tlak na kraju ekspirija (teleekspiratorni tlak) u alveolama normalno odgovara atmosferskom tlaku. Međutim, kad se alveole ne mogu potpuno isprazniti zbog opstrukcije dišnih putova ili ograničenog strujanja zraka, odnosno skraćenog vremena izdisaja, tlak na kraju ekspirija postaje pozitivan u odnosu na atmosferski. Taj se tlak naziva intrinzični PEEP ili auto PEEP da bi ga se razlikovalo od vanjskog, terapijskog PEEP-a, koji se postiže podešavanjem mehaničkog ventilatora ili postavljanjem maske s pozitivnim tlakom kroz cijeli respiratorni ciklus.
Svako povišenje vršnog respiratornog tlaka (npr. >25 cm H2O) iziskuje mjerenje tlaka na kraju inspirija (tlak platoa) zadržavanjem daha na kraju inspirija, kako bi se odredili relativni udjeli rezistivnog i elastičnog tlaka. Pri tom se zahvatu izdisni ventil respiratornog uređaja drži zatvoren još 0,3–0,5 s nakon završenog inspirija, čime se odgađa izdisanje. U tom razdoblju, prestankom protoka zraka, Pao se smanjuje. Tako izmjereni tlak na kraju inspirija, nakon oduzimanja PEEP, predstavlja elastični tlak (uz pretpostavku da u to vrijeme bolesnik ne izvodi aktivne inspiratorne ili ekspiratorne kontrakcije mišića). Razlika između vršnog tlaka i tlaka platoa predstavlja rezistivni tlak.
Povišeni rezistivni tlak (npr, > 10 cm H2O) sugerira da je endotrahealni tubus izvijen ili začepljen sekretom, ili da je prisutna intraluminalna masa ili bronhospazam.
Povišen elastični tlak (npr, > 10 cm H2O) sugerira smanjenu popustljivost pluća zbog
-
Edema, fibroze, ili lobarne atelektaze
-
Velikih pleuralnih izljeva, pneumotoraksa ili fibrotoraksa
-
Ekstrapulmonalnih restrikcija koje mogu biti posljedica obodnih opeklina ili drugih deformacija prsnog koša, ascitesa, trudnoće ili morbidne pretilosti
-
Prevelikog respiracijskog volumena s obzirom na površinu pluća koje se ventilira (npr. normalni respiracijski volumen koji se isporučuje u jedno pluće uslijed malpozicije endotrahealnog tubusa)
Intrinzični PEEP se kod pasivnog pacijenta može izmjeriti manevrom zadržavanja daha na kraju ekspirija. Neposredno pred udah ekspiratorni se ventil zatvori na 2 s. Protok prestaje, što eliminira rezistivni tlak, a rezultantni tlak odražava tlak u alveolama na kraju ekspirija (intrinzični PEEP). Iako točno mjerenje ovisi o bolesnikovoj potpunoj pasivnosti na respiratoru, ne preporučuje se kotištenje neuromuskularne blokade isključivo u svrhu mjerenja intrinzičnog PEEP-a. Nekvantitativna metoda utvrđivanja intrinzičnog PEEP-a je promatranje ekspiratornog protoka. Ako se ekspiratorni protok nastavlja do sljedećeg udaha ili se bolesnikov prsni koš ne uspije umiriti prije sljedećeg udaha, postoji intrinzički PEEP. Posljedice ove pojave su povećanje rada disanja i smanjenje venskog povrata krvi, što može rezultirati smanjenim srčanim minutnim volumenom i hipotenzijom.
Pojava intrinzičnog PEEP-a navodi na potragu za uzrokom opstrukcije dišnih putova (npr. sekret dišnih putova, smanjeni elastični povrat, bronhospazam), premda ga može izazvati i visoka minutna ventilacija (>20 L/min) kod bolesnika bez smetnji protoka zraka. Ako je uzrok u ograničenju protoka zraka, intrinzični PEEP može se smanjiti skraćivanjem vremena udaha (tj. povećanjem inspiratornog protoka) ili smanjenjem frekvencije disanja, čime veći dio respiratornog ciklusa otpada na izdisaj.
Uređaji i modaliteti mehaničke ventilacije
Mehanički ventilatori su
-
Volumno kontrolirani: isporuka konstantnog volumena sa svakim udahom (tlakovi mogu varirati)
-
Tlačno kontrolirani: konstantan pritisak tijekom svakog udisaja (isporučeni volumen može varirati)
-
Kombinacija volumno i tlačno kontroliranog
Modaliteti ventilacije koji održavaju minimalnu respiratornu frekvenciju, bez obzira na to započinje li bolesnik spontani udah, zovu se asistirano-kontrolirani modaliteti (A/C). Budući da su tlakovi i volumeni uzajamno ovisni (krivulja volumen/ tlak), svaka vrijednost volumena ima odgovarajuću vrijednost tlaka i obratno, bez obzira na to je li riječ o tlačno ili volumno kontroliranoj ventilaciji.
Podesive postavke ventilatora razlikuju se ovisno o načinu rada, ali uključuju
Volumno kontrolirana ventilacija
Volumno kontrolirana ventilacija isporučuje željeni (unaprijed zadani) tidalni volumen Ovaj modalitet obuhvaća
Ostvareni tlak u dišnim putovima nije fiksan, već ovisi o rezistenciji i elastanciji dišnog sustava te o veličini protoka koju liječnik odredi.
V/C način je najjednostavniji i najdjelotvorniji način pružanja potpune mehaničke ventilacije. U ovom modalitetu svaki inspiratorni napor veći od zadanog praga osjetljivosti pokreće isporuku zadanog respiratornog volumena. Ako bolesnik na taj način ne aktivira proces dovoljno često, uređaj sam započinje udisaj i omogućuje željenu minimalnu respiratornu frekvenciju.
SIMV također isporučuje udahe prema zadanoj respiratornoj frekvenciji i volumenu sinkroniziranom s disajnim naporima bolesnika. Za razliku od V/C, kod SIMV bolesnikovi pokušaji udisaja koji su veći od zadane frekvencije disanja nisu potpomognuti, ali se ulazni ventil otvara da omogući udisaj. SIMV je i dalje popularan, iako ne pruža potpunu respiratornu potporu poput V/C, ne predstavlja učinkovito sredstvo za odvajanje bolesnika od respiratora, niti povećava bolesnikovu udobnost.
Tlačno kontrolirana ventilacija
U svim navedenim modalitetima, uređaj isporučuje zadani inspiratorni tlak. Ovaj modalitet obuhvaća
-
Tlačno kontroliranu ventilaciju
-
Tlačno potpomognutu ventilaciju
-
Neinvazivni modaliteti koji se primjenjuju preko čvrsto prijanjajuće maske za lice (dostupno nekoliko vrsta)
Respiratorni volumen stoga varira prema elastanciji i otporu dišnog sustava pojedinog bolesnika. Pritom promjene u dišnoj mehanici mogu dovesti do neprepoznatih promjena u ventilaciji alveola. Budući da ograničava distenzijski tlak pluća, ovaj modalitet u teoriji može biti od koristi bolesnicima sa sindromom akutnog respiratornog distresa (ARDS), premda do sada nije utvrđena jasna prednost nad V/C. Također, ako su jednaki volumeni isporučeni PCV-om i V/C-om, distenzijski tlakovi bit će jednaki.
Tlakom kontrolirana ventilacija (eng. pressure control ventilation, PCV) je tlakom određen oblik A/C. Svaki pokušaj inspirija preko zadanog praga osjetljivosti isporučuje punu tlačnu potporu kroz programirano vrijeme inspirija. Minimalna frekvencija disanja se održava automatski.
U tlakom potpomognutoj ventilaciji (eng. pressure support ventilation, PSV) minimalna frekvencija nije zadana; svi udisaji započeti su od strane bolesnika. Ventilator pomaže pacijentu isporukom tlaka koji ostaje konstantan sve dok bolesnikov inspiratorni protok ne padne ispod zadanog algoritma. Stoga dulji i jači inspiratorni napori bolesnika rezultiraju većim ventilacijskim volumenom. Ovaj se modalitet obično primjenjuje kad se bolesnika nastoji odvojiti od respiratora, omogućujući mu da poveća rad disanja. Međutim, niti jedna studija ne ukazuje na to da je ovaj pristup uspješniji.
Neinvazivna ventilacija pozitivnim tlakom
Neinvazivna ventilacija pozitivnim tlakom (engl. noninvasive positive pressure ventilation = NIPPV) predstavlja isporuku ventilacije pod pozitivnim tlakom preko usko priljubljene maske koja pokriva nos ili i nos i usta. Kacige kojima se vrši NIPPV se ispituju kao alternativa za pacijente koji ne mogu tolerirati standardne usko priljubljene maske za lice. Budući da se koristi samo za bolesnike koji spontano dišu, primarno se primjenjuje kao varijanta PSV-a ili za isporuku tlaka na kraju inspirija, ali može se uključiti i kontrola volumena. (Vidi također Kako provoditi neinvazivnu ventilaciju pozitivnim tlakom.)
Neinvazivna ventilacija pozitivnim tlakom (NIPPV) pomoću dvofaznog pozitivnog tlaka u dišnom sustavu (eng. Bilevel Positive Airway Pressure
Video izradili Hospital Procedures Consultants dostupno na www.hospitalprocedures.org.
NIPPV se može primijeniti kao
U CPAP-u tlak se održava konstantnim tijekom respiratornog ciklusa, bez dodatne inspiratorne potpore.
U BiPAP,-u liječnik podešava i pozitivan tlak u izdisaju (EPAP) i u udisaju (IPAP), a respiracije su potaknute bolesnikovim udisajem.
Budući da u oba modaliteta dišni putovi nisu zaštićeni, moguća je aspiracija, što iziskuje da je bolesnik primjerenog stanja svijesti, s očuvanim zaštitnim refleksima, bez neposredne indikacije za kirurški zahvat ili za prijevoz van jedinice radi dugotrajnijih postupaka. Loši su kandidati za ovaj način i bolesnici sužene svijesti, kao i oni s obilnom sekrecijom. NIPPV treba izbjegavati kod hemodinamski nestabilnih bolesnika ili onih s poremećenim pražnjenjem želuca, npr. kod ileusa, opstrukcije crijeva ili trudnoće. U takvim okolnostima, gutanje veće količine zraka može dovesti do povraćanja i aspiracije opasne po život. Isto tako, IPAP (pozitivni tlak u inspiriju) mora biti podešen na vrijednost nižu od tlaka otvaranja jednjaka (20 cm H2O), kako bi se izbjeglo upuhivanje zraka u želudac.
Indikacije zua promjenu u endotrahealnu intubaciju i konvencionalnu mehaničku ventilaciju uključuju razvoj šoka ili učestale aritimije, ishemiju miokarda, transfer u salu za kateterizaciju srca ili kiruršku salu gdje su poželjni kontrola dišnog puta i potpuna respiratorna potpora.
NIPPV se može koristiti u ambulantnim situacijama. Primjerice, CPAP se često koristi za bolesnike s opstruktivnom apnejom za vrijeme spavanja, dok se BiPAP može koristiti za bolesnike sa supostojećim Pickwickovim sindromom ili za kroničnu ventilaciju bolesnika s neuromuskularnim bolestima ili bolestima stijenke prsnog koša.
Postavke ventilatora
Postavke ventilatora prilagođene su prema osnovnoj bolesti, no postoje neke temeljni principi.
Tidalni volumen i frekvencija disanja određuju minutnu ventilaciju. Preveliki volumen nosi rizik hiperinflacije, a premali volumen predisponira nastanku atelektaza. Previsoka frekvencija disanja nosi rizik hiperventilacije i respiratorne alkaloze, kao i prekratkog vremena ekspirija i autoPEEP-a-; preniska frekvencija disanja nosi rizik preniske minutne ventilacije i respiratorne acidoze. Mali tidalni volumen od 6 do 8 mL/kg idealne tjelesne mase (ITM) (IBW) je inicijalno bio preporučen za bolesnike s akutnim respiratornim distres sindromom (ARDS — vidi tablicu Početne postavke respirstora u ARDS-u); ipak, tako mali tidalni volumen također je prikladan za određene bolesnike koji imaju urednu plućnu mehaniku (1, 2, 3), poput onih koji su na mehaničkoj ventilaciji za vrijeme kirurškog zahvata (4, 5). Drugi bolesnici (npr. s traumom, poremećene svijesti, s teškom acidozom) mogu se započeti ventilirati nešto većim respiracijskim volumenom (npr. 8 do 10 ml/kg). Umjesto stvarne tjelesne težine, za procjenu primjerenog respiracijskog volumena kod bolesnika s plućnim bolestima i na mehaničkoj ventilaciji koristi se idealna tjelesna težina (ITT):
\\IBW(kg)\: Males:\\.\: \: \: \: \: \: \: \: \: \: \: 50+2.3(height \: in \: inches-60)\\.\: \: \: \: \: \: or\: 50+0.9(height\: in\: cm-152.4)\\\\IBW(kg)\: Females:\\.\: \: \: \: \: \: \: \: \: \: \:45.5+2.3(height \: in \: inches-60) \\.\: \: \: \: \: \, or\: 45.5+0.9(height\: in\: cm-152.4)
Osjetljivost podešava nivo negativnog tlaka potrebnog za pokretanje ventilatora. Tipično je podešena na -2 cm H2O. Previsoki prag (npr. negativnije od -2 cm H2O) onemogućuje oslabljene bolesnike da potaknu uređaj na isporuku udisaja. Preniski prag (npr. pozitivnije od -2 cm H2O) može dovesti do hiperventilacije automatizmom uređaja. Bolesnici s visokim razinama autoPEEP-a mogu imati poteškoća u postizanju udisaja dovoljno dubokog da se postigne dovoljno negativan tlak unutar dišnih putova.
I:E omjer (omjer udaha i izdaha) je omjer vremena udisaja i izdisaja. U nekim modalitetima ventilacije I:E omjer može se podesiti. Normalna postavka za bolesnike s normalnom mehanikom disanja obično iznosi 1:3. Bolesnici s astmom ili egzacerbacijom KOPB-a (kronična opstruktivna plućna bolest) trebali bi imati omjer 1:4 ili čak veći da bi ograničili stvaranje autoPEEP-a.
U nekim modalitetima ventilacije, može se podesiti inspiratorni protok (tj. ili protok ili I:E omjer, ali ne oboje). Inspiratorni protok bi trebao biti postavljen na otprilike 60 L/min, ali može se povisiti do 120 L/min kod bolesnika s ograničenom prohodnosti dišnih putova kako bi se omogućilo dulje vrijeme provedeno u ekspiriju te na taj način ograničilo autoPEEP.
FIO2 (frakcija udahnutog kisika) se na početku namješta na 1.0 (100% kisika) te se postepeno smanjuje na najniži nivo koji je potreban za održavanja zadovoljavajuće oksigenacije.
PEEP se može podesiti u svakom modalitetu ventilacije. PEEP povećava volumen pluća na kraju ekspirija i umanjuje zatvaranje dišnih putova potkraj ekspirija. Većina bolesnika na mehaničkoj ventilaciji može imati koristi od PEEP od oko 5 cm H2O u svrhu ograničavanja atelektaza koje često prate endotrahealnu intubaciju, sedaciju, paralizu i/ili ležeći položaj na leđima. Više razine PEEP-a poboljšavaju oksigenaciju u stanjima poput kardiogenog plućnog edema i ARDS-a. PEEP omogućuje uporabu nižih razina FiO2 uz istodobno održavanje primjerene arterijske oksigenacije. Ovaj učinak je važan u ograničavanju ozljede pluća koja može nastati uslijed dugotrajnog izlaganja visokoj FiO2 (≥ 0.6). Međutim, ako PEEP poveća intratorakalni tlak i ako je prevelik, može smanjiti venski priljev, izazvati hipotenziju kod bolesnika u hipovolemiji, smanjiti afterload lijebve klijetke i može pretjerano distendirati dijelove pluća, što može uzrokovati ozljedu pluća povezanu s respiratorom, eng. ventilator-associated lung injury (VALI). S druge strane, ako je PEEP prenizak, to može dovesti do cikličkog otvaranja i zatvaranja zračnog prostora, što dovodi do pojave ponavljajućih sila smicanja i također može uzrokovati VALI. Važno je imati na umu da je krivulja tlak-volumen različita u različitim regijama pluća. Ova varijabilnost znači da će, za dani PEEP, povećanje volumena biti niže u ovisnim spram neovisnih regija pluća.
Idealna tjelesna masa
Reference postavki respiratora
-
1. Serpa Neto A, Cardoso SO, Manetta JA, et al: Association between use of lung-protective ventilation with lower tidal volumes and clinical outcomes among patients without acute respiratory distress syndrome: A meta-analysis. JAMA 308:1651–1659, 2012. doi: 10.1001/jama.2012.13730
-
2. Guay J, Ochroch EA, Kopp S: Intraoperative use of low volume ventilation to decrease postoperative mortality, mechanical ventilation, lengths of stay and lung injury in adults without acute lung injury. Cochrane Database Syst Rev Jul; 2018(7): CD011151, 2018. doi: 10.1002/14651858.CD011151.pub3
-
3. Neto AS, Simonis FD, Barbas CS, et al: Lung-protective ventilation with low tidal volumes and the occurrence of pulmonary complications in patients without acute respiratory distress syndrome: A systematic review and individual patient data analysis. Crit Care Med 32:1817–1824, 2004. doi: 10.1097/CCM.0000000000001189
-
4. Futier E, Constantin JM, Paugam-Burtz C, et al: A trial of intraoperative low-tidal-volume ventilation in abdominal surgery. N Engl J Med 369:428–437, 2013. doi: 10.1056/NEJMoa1301082
-
5. Yang M, Ahn HJ, Kim K, et al: Does a protective ventilation strategy reduce the risk of pulmonary complications after lung cancer surgery? A randomized controlled trial. Chest 139:530–537, 2011. doi: 10.1378/chest.09-2293
Pozicioniranje bolesnika
Mehanička ventilacija obično se vrši pri polupovišenom uzglavlju. Međutim, kod bolesnika s ARDS-om, pozicioniranje potrbuške može rezultirati boljom oksigenacijom, prvenstveno uslijed ujednačenije ventilacije. Ujednačena ventilacija smanjuje količinu neventiliranih dijelova pluća (tj. količinu šanta), koji su obično najbrojniji u dorzalnim i kaudalnim dijelovima pluća, dok je istodobno učinak na raspodjelu perfuzije minimalan.
Iako mnogi istraživači zagovaraju pokuse pozicioniranja potrbuške kod bolesnika s ARDS-om koji zahtijevaju visoke razine PEEP-a (npr. > 12 cmH2O) i FiO2 (npr. > 0,6), istraživanja ove strategije donedavno nisu pokazivala nikakvo smanjenje mortaliteta (međutim, ovi pokusi su obično bili niske snage, eng. underpowered). Velika, multicentrična, prospektivna studija (1) analizirala je bolesnike koji su imali umjereno teški ARDS (PaO2:FIO2 < 150 mm Hg ili FIO2 ≥ 0.6, PEEP > 5 cm H2O) i kojima je isporučivan tidalni volumen od otprilike 6 mL/kg. Ovi bolesnici bili su randomizirani na ≥ 16 h ležanja potrbuške ili su bili ostavljeni u ležećem položaju na leđima tijekom ventilacije. Istraživanje, koje je uključivalo ukupno 466 bolesnika, ustanovilo je niži 28- i 90-dnevni mortalitet kod bolesnika koji su ležali potrbuške, bez značajne incidencije pridruženih komplikacija (1). Smatra se da poboljšanja u odabiru pacijenata i protokolima liječenja objašnjavaju bolje rezultate u usporedbi s ranijim studijama (2).
Pozicioniranje potrbuške kod budnih, spontano dišućih, hipoksemičnih bolesnika s COVID-19 na visokom protoku kisika kroz nosnu kanilu smanjio je hipoksemiju i u jednom velikom kliničkom ispitivanju smanjio rizik od neuspjeha liječenja definiranog kao potreba za intubacijom ili smrt unutar 28 dana (3).
Pozicioniranje potrbuške kontraindicirano je kod bolesnika s nestabilnosti kralježnice ili povišenim intrakranijalnim tlakom. Ovaj položaj također zahtijeva povećanu pažnju od osoblja jedinice intenzivne skrbi kako bi se izbjegle komplikacije poput malpozicije endotrahealnog tubusa ili intravaskularnih katetera.
Reference pozicioniranja bolesnika
-
1. Guérin C, Reignier J, Richard JC, et al: Prone positioning in severe acute respiratory distress syndrome. N Engl J Med 368(23):2159–2168, 2013. doi: 10.1056/NEJMoa1214103.
-
2. Scholten EL, Beitler JR, Prisk GK, et al: Treatment of ARDS with prone positioning. Prsa 151:215-224, 2017. doi: 10.1016/j.chest.2016.06.032. Epub 2016 Jul 8
-
3. Ehrmann S, Li J, Ibarra-Estrada M, et al: Awake prone positioning for COVID-19 acute hypoxaemic respiratory failure: a randomised, controlled, multinational, open-label meta-trial. Lancet Respir Med 9(12):1387–1395, 2021. doi: 10.1016/S2213-2600(21)00356-8
Sedacija i udobnost
Iako mnogi pacijenti podnose mehaničku ventilaciju kroz endotrahealni tubus bez sedativa, neki zahtijevaju IV primjenu sedativa (npr. propofol, lorazepam, midazolam) i analgetika (npr morfij, fentanil) kako bi se smanjili stres i anksioznost. Ovi lijekovi donekle mogu smanjiti potrošnju energije, čime se smanjuje proizvodnja CO2 i potrošnja O2. Doze bi trebalo prilagoditi da bi se postigao željeni efekt, vođen standardnim bodovnim sistemima za sedaciju i analgeziju (npr, Richmond Agitation Sedation Scale, Riker Sedation-Agitation Scale). Bolesnici na mehaničkoj ventilaciji zbog ARDS-a obično zahtijevaju više razine sedacije i analgezije. Korištenje propofola tijekom više od 24 do 48 sati zahtijeva povremeno praćenje serumskih razina triglicerida. Postoje dokazi da kontinuirana primjena IV sedacije produljuje trajanje mehaničke ventilacije. Stoga, cilj je da se postigne odgovarajuća, ali ne pretjerana sedacija, što se može ostvariti pomoću kontinuirane sedacije sa svakodnevnim prekidima ili povremenim infuzijama.
Neuromuskularni blokatori ne koriste se rutinski kod bolesnika na mehaničkoj ventilaciji zbog opasnosti od produljene neuromuskularne slabosti i potrebe za kontinuiranom jakom sedacijom. Međutim, jedna studija pokazala je smanjeni 90-dnevni mortalitet kod bolesnika s ranim teškim oblikom ARDS-a koji su tijekom 48 h bili pod neuromuskularnom blokadom (1). Nažalost, ovi nalazi nisu ponovljeni u većoj studiji praćenja rane neuromuskularne blokade kod ARDS-a, uspoređujući je s lakšom sedacijom bez neuromuskularne blokade (2). Dakle, ovaj postupak se ne preporučuje. Iznimno, korist od neuromuskularne blokade mogu imati bolesnici koji ne uspijevaju tolerirati neke od sofisticiranijih i složenijih modaliteta mehaničke ventilacije te bolesnici koje se pothlađuje nakon srčanog zastoja, u svrhu prevencije drhtanja.
Reference za sedaciju i udobnost
-
1. Papazian L, Forel JM, Gacouin A, et al: Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med 363:1107–1116, 2010. doi: 10.1056/NEJMoa1005372
-
2. National Heart, Lung, and Blood Institute PETAL Clinical Trials Network, Moss M, Huang DT, Brower RG, et al: Early neuromuscular blockade in the acute respiratory distress syndrome. N Engl J Med 380(21):1997–2008, 2019. doi:10.1056/NEJMoa1901686
Komplikacije mehaničke ventilacije mogu se podijeliti na one koje proizlaze iz
Komplikacije mehaničke ventilacije mogu se podijeliti na one koje proizlaze iz
Prisutnost endotrahealnog tubusa uzrokuje rizik sinusitisa causes risk of sinusitis (koji je rijetko kada od kliničke važnosti), upalu pluća povezanu s mehaničkom ventilacijom (eng. ventilator-associated pneumonia, suženje dušnika, ozljedu glasnica i veoma rijetko trahealnoezofagealnu ili traheovaskularnu fistulu. Gnojni aspirat traheje kod febrilnog bolesnika s povišenom razinom leukocita > 48 sati nakon početka ventilacije upućuje na upalu pluća povezanu s mehaničkom ventilacijom.
Komplikacije uslijed mehaničke ventilacije same po sebi uključuju pneumotoraks, toksičnost kisika, hipotenziju, ozljedu pluća povezanu s mehaničkom ventilacijom (eng. ventilator-associated lung injury, VALI).
Toksičnost kisika odnosi se na upalne promjene, alveolarnu infiltraciju i, konačno, na plućnu fibrozu koja se može razviti nakon produljene izloženosti visokoj FiO2 (npr. >0.6). Toksičnost kisika ovisi o koncentraciji i o trajanju izloženosti. Iz tog razloga treba izbjegavati FiO2> 0.6, osim ako se samo tako mogu održavati vitalne funkcije. FiO2 < 0.6 se dugoročno dobro podnosi.
Ozljeda pluća povezana s ventilatorom (VALI), ponekad nazvana i ozljedom pluća izazvanom ventilatorom, je alveolarna ozljeda povezana s mehaničkom ventilacijom. Mogući mehanizmi uključuju pretjeranu alveolarnu distenziju (tj. volutraumu) i sile smicanja koje nastaju ponavljanim otvaranjem i kolapsom alveola (tj. atelektraumu), što dovodi do oslobađanja upalnih medijatora i posljedične povećane alveolarne propusnosti, nakupljanja tekućine i gubitka surfaktanta.
Ako se razvije akutna hipotenzija kod mehanički ventiliranog bolesnika, pogotovo kada je praćena tahikardijom i/ili naglim porastom vršnog inspiratornog tlaka, potrebno je uvijek razmotriti razvoj tenzijskog pneumotoraksa; bolesnicima s takvim nalazima treba odmah učiniti fizikalni pregled prsnog koša i RTG snimku prsnih organa (ili odmah primijeniti liječenje ako je pregled potvrdan). Međutim, hipotenzija je češće posljedica simpatikolitičkog učinka sedativa ili opioida koji se daju kako bi se olakšala intubacija i ventilacija. Hipotenzija može biti i posljedica smanjenog venskog povrata zbog visokog intratorakalnog tlaka kod bolesnika kojima se isporučuje visoki PEEP ili kod bolesnika s visokim intrinzičnim PEEP-om zbog astme ili KOPB-a. Ako u statusu nema znakova tenzijskog pneumotoraksa, a mogući uzrok hipotenzije leži u mehaničkoj ventilaciji, bolesnik se do prispijeća pokretnog RTG uređaja može odvojiti od respiratora i oprezno manualno ventilirati BVM priborom (100% O2, 2–3 udaha/min) uz infuziju 500–1000 ml 0,9% NaCl odraslima ili 20 ml/kg djeci. Promptno poboljšanje govori u prilog uzroku povezanom s ventilatorom, stoga treba podesiti ventilator na prikladne postavke.
Relativna nepokretnost bolesnika povećava rizik venske tromboembolije (npr, duboke venske tromboze, plućne embolije), oštećenja kože i atelektaze.
Većina bolnica ima standardizirane protokole za smanjenje učestalosti komplikacija. Povišen položaj glave u odnosu na krevet pod kutem > 30° smanjuje rizik upale pluća povezane s mehaničkom ventilacijom, a redovito okretanje bolesnika svaka 2 sata smanjuje rizik oštećenja kože (vidi prevencija razvoja dekubitalnih ulkusa). Svi bolesnici na mehaničkoj ventilaciji trebali bi dobivati profilaksu duboke venske tromboze (npr. heparin 5000 i.j. SC 2-3× dnevno, niskomolekularni heparin. Ako je heparin kontraindiciran, trebalo bi postaviti pomagala za sekvencijsku kompresiju ili primijeniti fondaparinuks. Za prevenciju gastrointestinalnog krvarenja daju se H2–blokatori (npr. famotidin 20 mg enteralnim ili IV putem 2× dnevno ili sukralfat 1 g enteralno 4× dnevno). Inhibitore protonske pumpe daje se bolesnicima s već postojećom indikacijom ili aktivnim krvarenjem. Rutinske procjene nutricije su obavezne, a enteralnu prehranu na sondu treba započeti ako se očekuje mehanička ventilacija.
Najbolja prevencija ovih komplikacija je ograničavanje trajanja mehaničke ventilacije. Dnevni “odmori od sedacije” i pokušaji spontanog disanja pomažu odrediti najraniju točku od koje bolesnik može biti oslobođen od mehaničke potpore.