Insomnia and Excessive Daytime Sleepiness: A Manual of Patient Symptoms podcast
Gotovo polovica svih ljudi u SAD–u se tuži na probleme vezane uz spavanje. Poremećaj spavanja može uzrokovati emocionalne promjene, poteškoće u pamćenju, lošije motoričke sposobnosti, smanjenu učinkovitost na poslu, povećati broj nezgoda u prometu. Također može doprinijeti kardiovaskularnim bolestima i mortalitetu.
(Vidi također Apneja u spavanju i Poremećaji spavanja kod djece.)
Najčešći simptomi su nesanica i pretjerana dnevna pospanost.
-
Nesanica označava poteškoće u usnivanju ili održavanju sna, rano buđenje ili osjećaj neosvježavajućeg spavanja.
-
Pretjerana dnevna pospanost (EDS) je tendencija ka usnivanju tijekom uobičajenog budnog razdoblja.
EDS nije poremećaj nego simptom različitih poremećaja spavanja. Nesanica može biti poremećaj, čak i ako postoji u kontekstu drugih bolesti, ili može biti simptom drugih poremećaja.
Parasomnije su abnormalni događaji za vrijeme spavanja (npr. noćni strahovi, mjesečarenje).
Patofiziologija
Postoje dva stanja spavanja, oba sa karakterističnim fiziološkim promjenama:
-
non-REM spavanje (NREM): NREM spavanje obuhvaća oko 75 to 80% ukupnog vremena spavanja kod odraslih. Dolazi do povećanja srčane frekvencije i porasta tjelesne temperature. NREM se sastoji se od tri faze (N1 do N3), sa postupnim povećanjem dubine spavanja. Spori, kružni pokreti očiju karakteristični za drijemanje ili ranu fazu N1 spavanja, nestaju u dubljim fazama spavanja. Mišićna aktivnost se također smanjuje. Stadij 2 sna karakteriziraju K kompleksi i vretena spavanja na EEG-u (vidi sliku non-REM [NREM] EEG). Faza N3 se naziva dubokim spavanjem, jer je prag razbuđivanja visok; ljudi percipiraju ovu fazu kao fazu kvalitetnog sna.
-
REM: REM spavanje slijedi svaki ciklus NREM spavanja. EEG pokazuje brzu aktivnost niske voltaže i posturalnu mišićnu atoniju. Frekvencija i dubina disanja dramatično variraju. Većina sanjanja se odvija za vrijeme REM faze spavanja. Normalno, 20 do 25% sna je REM.
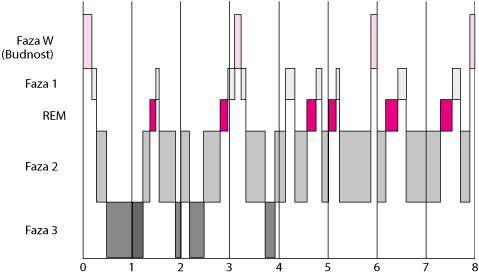
Napredovanje kroz tri faze, koje tipično slijedi kratak interval REM spavanja, javlja se ciklički 5 do 6 puta noću (vidi sliku Tipičan uzorak spavanja kod mlađih odraslih). Kratki periodi budnosti (stadij W) se javlja povremeno.
Non-REM EEG
|
Ovi EEG zapisi pokazuju karakteristične theta valove, vretena spavanja i K komplekse tijekom faza 1 (N1), 2 (N2) i 3 (N3) NREM spavanja.
|
REM EEG
|
Ova slika uključuje EEG zapis (pokazuje karakteristične valove poput pile) i okulogram (pokazuje brze pokrete očiju), koji se javljaju tijekom REM faze sna. Na donjoj slici strelice predstavljaju oštre konjugirane pokrete očiju iz desnog i lijevog oka tijekom REM faze spavanja.
|
Individualna potreba za spavanjem znatno varira, a kreće se od 6 do 10 sati unutar 24 sata. Novorođenčad spava veliki dio dana; s godinama se ukupno vrijeme spavanja i duboko spavanje (N3) skraćuju, a spavanje postaje sve više isprekidano. Kod starijih, N3 faza može nestati. Ove promjene mogu biti razlogom sve češće dnevne pospanosti, no njihov klinički značaj nije razjašnjen.
Tipičan uzorak spavanja kod mlađih odraslih
|
Spavanje s brzim pokretima očiju (REM) javlja se ciklički tijekom noći svakih 90-120 minuta. Kratki periodi budnosti (stadij W) javljaju se povremeno. Vrijeme spavanja je raspodijeljeno kako slijedi:
-
Faza N1: 2-5%
-
Faza N2: 45-55%
-
Faza N3: 13-23%
-
REM: 20-25%
 |
Etiologija
Neki poremećaji mogu uzrokovati nesanicu ili prekomjernu dnevnu pospanost (a ponekad i oboje), a neki uzrokuju samo jedno ili drugo (vidi tablicu Neki uzroci nesanice i prekomjerne dnevne pospanosti).
Neki uzroci nesanice i prekomjerne dnevne pospanosti
Najčepšći uzroci Nesanice su
-
Nesanica (npr nesanica prilagodbe, psihofiziološka nesanica)
-
Neodgovarajuća higijena spavanja
-
Psihijatrijski poremećaji, poglavito poremećaji raspoloženja, anksioznost i zloupotreba supstanci.
-
Razni medicinski poremećaji, kao što su kardiopulmonalni poremećaji, muskuloskeletni poremećaji i kronični bolovi
EDS (Prekodmjerna dnevna pospanost) je najčešće posljedica
Neodgovarajuća higijena spavanja odnosi se na ponašanja koja nisu podupiruća za spavanje To su npr.:
-
Konzumacija kofeina ili simpatomimetika ili drugih stimulativnih lijekova (obično u vrijeme odlaska na spavanje, ali i u popodnevnim satima kod ljudi koji su posebno osjetljivi)
-
Vježbanje ili uzbuđenje (npr. uzbudljiv TV show) u kasnim večernjim satima
-
Nepravilan raspored spavanja i budnosti
Pacijenti koji nadoknađuju manjak spavanja kasnim buđenjem ili poslijepodnevnim drijemanjem mogu imati dodatno isprekidan noćni san.
Nesanica prilagodbe nastaje uslijed akutnog stresa (gubitak posla, hospitalizacija) koji narušava spavanje.
Psihofiziološka nesanica je nesanica (bez obzira na uzrok) koja perzistira i nakon uklanjanja provocirajućih čimbenika, uglavnom zato što pacijenti osjećaju anksioznost i strah od nove neprospavane noći i takvo što rezultira umorom sljedeći dan. Pacijenti većinom provode sate u krevetu brinući se i razmišljajući o nesanici, imaju veći problem usnivanja u vlastitom krevetu, nego van doma.
Fiziološki poremećaji koji uzrokuju bol i nelagodu (npr. artritis, karcinom, hernijacija diska), pogotovo oni koji se pogoršavaju pokretom mogu uzrokovati tranzitorna buđenja i lošu kvalitetu spavanja. Noćni epileptički napadaji također mogu ometati spavanje.
Većina velikih psihijatrijskih poremećaja povezana je sa EDS i nesanicom. Oko 80% pacijenata sa velikim depresivnim poremećajem se žali na pretjeranu dnevnu pospanost i nesanicu; a nasuprot tome, 40% pacijenata sa kroničnom nesanicom ima neki veliki psihijatrijski poremećaj, najčešće poremećaj raspoloženja.
Sindrom nedovoljnog spavanja uključuje nedovoljno spavanje noću unatoč odgovarajućim uvjetima, uglavnom zbog raznih socijalnih i poslovnih obaveza.
Poremećaji povezani sa lijekovima posljedica su kroničnog uzimanja ili sindroma ustezanja od raznih lijekova (vidi tablicu Neki lijekovi koji ometaju spavanje).
Neki lijekovi koji ometaju spavanje
|
Uzrok
|
Primjer
|
|---|
|
SŽS = središnji živčani sustav; MAOI = inhibitori monoaminooksidaze; SNRI = inhibitori ponovne pohrane serotonina i norepinefrina; SSRI = selektivni inhibitori ponovne pohrane serotonina; TCA = triciklički antidepresivi.
|
|
Korištenje lijekova
|
alkohol
Lijekovi protiv epileptičkih napadaja (npr. fenitoin)
Antimetabolitni kemoterapeutici
Određeni antidepresivi iz skupine SSRI, SNRI, MAOI i TCA.
Stimulansi SŽS (npr. amfetamini, kofein)
Oralna kontracepcija
propranolol
Steroidi (anabolički steroidi, kortikosteroidi)
Preparati hormona štitnjače
|
|
Sindromi ustezanja od droga
|
alkohol
Određeni antidepresivi iz skupine SSRI, SNRI, MAOI i TCA.
Depresori SŽS (npr. barbiturati, opijati, sedativi)
Nedopuštene droge (npr. kokain, heroin, marihuana, fenciklidin)
|
Poremećaji cirkadijanog ritma dovode do neusklađenosti endogenog ritma spavanja i budnosti i vanjskog ciklusa svjetla i tame. Uzrok može biti vanjski (npr. "jet lag", smjenski rad) ili unutarnji (npr. poremećaj odgođenog ili preuranjenog spavanja).
Centralna apneja je definirana ponavljajućim epizodama prestanaka disanja ili plitkog disanja tijekom spavanja, koje traju najmanje 10 sekundi i uzrokovane su odsutnim respiratornim naporom. Poremećaj se obično manifestira kao poremećen i neosvježavajuć san.
Opstruktivna apneja u spavanju je definirana kao epizode djelomičnog ili potpunog zatvaranja gornjeg dijela dišnog puta, što dovodi do prestanka disanja na ≥ 10 sekundi. Većina pacijenata hrče, a ponekad se pacijenti bude hvatajući zrak. Takve epizode remete spavanje i rezultiraju neosvježavajućim snom i EDS-om.
Narkolepsija je karakterizirana kroničnim EDS-om, često sa katapleksijom, paralizom spavanja i hipnagognim i hipnopomnim halucinacijama:
-
Katapleksija je trenutačna mišićna slabost ili paraliza bez gubitka svijesti koja ja provocirana iznenadnim emocionalnim reakcijama (npr. smijeh, ljutnja, strah, veselje, iznenađenje). Slabost može biti ograničena na udove (npr. bolesnici mogu ispustiti štap kad riba zagrize mamac) ili može uzrokovati nagli pad tijekom jakog smijeha ili iznenadne ljutnje. Katapleksija se također može manifestirati kao zamagljen vid ili nejasan govor.
-
Paraliza spavanja je trenutačna nemogućnost pomicanja prilikom usnivanja ili odmah po buđenju.
-
Hipnagogni i hipnopomni fenomeni su živopisne auditorne ili vizualne iluzije ili halucinacije koja se javljaju prilikom usnivanja (hipnagogni) ili manje često, odmah po buđenju (hiponopomni).
Poremećaj periodičkih kretnji udova je karakteriziran repetitivnim (uglavnom svakih 20 do 40 sekundi) trzajevima ili pokretima donjih ekstremiteta tijekom spavanja. Pacijenti se obično žale na isprekidan noćni san ili EDS. Uglavnom su potpuno nesvjesni pokreta i kratkotrajnih razbuđivanja koja uslijede i nemaju abnormalne senzacije u ekstremitetima.
Sindrom nemirnih nogu je karakteriziran neodoljivom potrebom da se pomaknu noge, a rjeđe i ruke, što je obično praćeno parestezijama (npr. puzajuće senzacije) u udovima prilikom ležanja. U pokušaju olakšanja simptoma bolesnici pokušavaju rastegnuti ili trznuti udove ili hodati. Posljedice su poteškoće sa usnivanjem i učestala noćna buđenja ili oboje.
Procjena
Procjena poremećaja spavanja ili budnosti
Anamneza
Anamneza sadašnje bolesti treba sadržavati trajanje i dob prilikom pojave simptoma te događaje (npr. promjena života ili posla, novi lijek, novi medicinski poremećaj) koji se podudaraju sa početkom. Potrebno je zabilježiti simptome prilikom spavanja i budnosti.
Kvaliteta i kvantiteta spavanja se mogu odrediti uz pomoć
-
vremena odlaska na spavanje
-
Latencije spavanja (vrijeme proteklo između odlaska na spavanje i usnivanja)
-
Broja i vremena buđenja
-
Konačnog buđenja ujutro i vremena ustajanja
-
Učestalosti i trajanja drijemanja
-
Kvalitete sna (je li osvježavajuć)
Mnogo je točnije da pacijenti vode dnevnik spavanja nego da ih se ispituje. Potrebno je evaluirati događaje vezane uz odlazak na spavanje (npr. uzimanje hrane ili alkohola, fizička ili mentalna aktivnosti). Uzimanje ili ustezanje od lijekova, alkohola, kofeina i nikotina kao i razinu i vrijeme fizičke aktivnosti također treba uključiti.
Ako je problem prekomjerna dnevna pospanost, ozbiljnost istog je potrebno kvantificirati na osnovu sklonosti usnivanju u različitim situacijama (npr. prilikom odmora u udobnom položaju naspram vožnje automobila). Može se koristiti Epworthova ljestvica pospanosti; kumulativan rezultat od ≥ 10 pokazuje prekomjernu dnevnu pospanost.
Potrebno je evaluirati simptome karakteristične za pojedine poremećaje spavanja, uključujući
Partneri u krevetu i članovi obitelji mogu najbolje identificirati neke od ovih simptoma.
Ranijom anamnezom potrebno je provjeriti prisutnos poremećaja koji mogu remetiti spavanje, uključujući kroničnu opstruktvnu plućnu bolest (KOPB), astmu, srčano zatajenje, hipertireozu, gastroezofagealni refluks, neurološke poremećaje (posebno poremećaje pokreta i neurodegenerativne bolesti), inkontinenciju urina, druge urološke poremećaje i bolne poremećaje (npr. reumatoidni artritis). Faktori rizika za opstruktivnu apneju u spavanju uključuju pretilost, bolesti srca, hipertenziju, moždani udar, pušenje, hrkanje i traume nosa. Anamnezom o lijekovima doznaje se o upotrebi lijekova koji su povezani sa poremećajima spavanja (vidi tablicu Neki lijekovi koji narušavaju spavanje).
Epworthova ljestvica pospanosti (ESS)
Fizikalni pregled
Fizikalni pregled je uglavnom koristan u otkrivanju znakova povezanih sa opstruktivnom apnejom u spavanju.
-
Pretilost sa predominantnom distribucijom masnog tkiva oko vrata i trupa
-
Veliki opseg vrata (≥ 43,2 cm kod muškaraca, ≥ 40,6 cm kod žena)
-
Hipoplazija mandibule i retrognatija
-
Nazalna opstrukcija
-
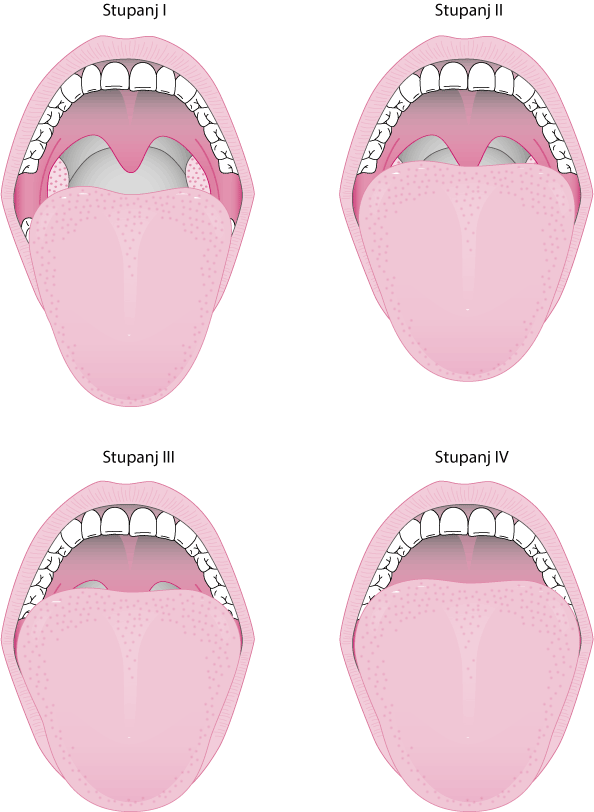
Uvećane tonzile, jezik, uvula ili meko nepce (Mallampati indeks 3 ili 4—vidi sliku Mallampati indeks)
-
Smanjena prohodnost žrijela
-
Suvišna sluznica lateralnog zida ždrijela
Mallampati bodovanje
|
Modificirano Mallampati bodovanje kako slijedi:
-
Tip 1: Krajnici, uvula i meko nepce su u potpunosti vidljivi.
-
Tip 2: Tvrdo i meko nepce, gornji dio tonzila i uvule su vidljivi.
-
Tip 3: Meko i tvrdo nepce, baza uvule su vidljivi.
-
Tip 4: Samo tvrdo nepce je vidljivo.
 |
Potrebno je ispitati šum nad plućima i kifoskoliozu. Potrebno je zabilježiti znakove zatajenja desnog ventrikula, kao što je edem nogu. Potrebno je učiniti detaljan neurološki pregled.
Upozoravajući znakovi
Sljedeći znakovi su od posebne važnosti:
-
Usnivanje za vrijeme vožnje ili drugih potencijalno opasnih situacija
-
Ponavljajući napadaji spavanja (usnivanje bez upozorenja)
-
Prestanci disanja ili buđenje uslijed nedostatka daha o kojem svjedoči partner u krevetu
-
Nestabilan kardiopulmonalni status
-
Nedavni moždani udar
-
Status cataplecticus (kontinuirani napadaji katapleksije)
-
Povijest nasilnih ponašanja ili ozljeda sebe ili drugih za vrijeme spavanja
-
Učestalo mjesečarenje i drugo ponašanje izvan kreveta
Interpretacija nalaza
Neodgovarajuća higijena spavanja i situacijski stresori su često jasni iz anamneze. Pretjerana dnevna pospanost koja se povlači onda kada je vrijeme spavanja produljeno (npr. vikendom ili na godišnjem odmoru) upućuje na sindrom nedovoljnog spavanja. Pretjerana dnevna pospanost koju prati katapleksija, hipnagogne/hipnopomne halucinacije ili paraliza spavanja upućuje na narkolepsiju.
Poteškoće s usnivanjem (nesanica prilikom usnivanja) trebaju se razlikovati od poteškoća sa održavanjem sna i ranim buđenjima (nesanica zbog otežanog održavanja spavanja).
Nesanica prilikom usnivanja upućuje na sindrom odgođene faze spavanja, kroničnu psihofiziološku nesanicu, sindrom nemirnih nogu ili fobije dječje dobi.
Nesanica zbog otežanog održavanja spavanja upućuje na depresiju, centralnu apneju u spavanju, opstruktivnu apneju u spavanju, poremećaj periodičkih pokreta udova, ili promjene povezane sa starenjem.
Rano usnivanje i rano buđenje upućuju na sindrom uranjene faze spavanja.
Kliničari bi trebali posumnjati na opstruktivnu apneju u spavanju kod pacijenata koji izrazito hrču, učestalo se bude, uz ostale rizične čimbenike. STOP-BANG upitnik može pomoći u predviđanju rizika za opstruktivnu apneju u spavanju (vidi tablicu STOP-BANG upitnik za opstruktivnu apneju u spavanju).
STOP-BANG upitnik* za opstruktivnu apneju u spavanju
|
Ispitivani čimbenik
|
Nalaz
|
|
rezultat ≥ 3 ili 4 = visoki rizik od OSA.
Rezultat <3 = nizak rizik od OSA.
|
|
BMI=indeks tjelesne mase; OSA = opstruktivna apneja u spavanju
|
|
Hrkanje
|
Glasno hrkanje (glasnije od govora ili dovoljno glasno da se čuje kroz zatvorena vrata)
|
|
Umor
|
Česti umor ili pospanost tijekom dana
|
|
Svjedok
|
Primijećeni su prestanci disanja tijekom spavanja
|
|
Krvni tlak
|
Visoki krvni tlak ili liječenje hipertenzije
|
|
BMI
|
> 35 kg / m2
|
|
Dob
|
> 50 god
|
|
opseg vrata (obično mjeren na dnu Adamove jabučice)
|
> 40 cm (> 15 3/4 in)
|
|
Spol
|
Muški
|
Testiranje
Testovi se obično rade onda kada simptomi ili znakovi upućuju na opstruktivnu apneju u spavanju, noćne epileptičke napadaje, narkolepsiju, poremećaj sa periodičnim kretnjama udova ili druge poremećaje čija se dijagnoza temelji na identifikaciji karakterističnih polisomnografskih nalaza. Dijagnostičke pretrage (testovi) se obično rade onda kada je klinička dijagnoza upitna ili kad je terapijski odgovor neadekvatan. Ako simptomi ili znakovi snažno upućuju na određene uzroke (npr. sindrom nemirnih nogu, loše navike spavanja, prolazni stres, poremećaj zbog smjenskog rada), testiranje nije potrebno.
Polisomnografija je posebno korisna kod sumnje na opstruktivnu apneju u spavanju, narkolepsije, noćnih napadaja, periodičkih kretnji u spavanju ili parasomnija. Također pomaže kliničarima kod procjene potencijalno opasnih ponašanja povezanih sa spavanjem. Polisomnografija bilježi EEG, očne pokrete, akciju srca, respiraciju, saturaciju kisikom, tonus mišića te aktivnost u snu. Videonadzor može otkriti abnormalne pokrete za vrijeme spavanja. Polisomnografija se izvodi u laboratoriju za poremećaje spavanja; uređaji za kućno ispitivanje se sada uobičajeno koriste za dijagnozu opstruktivne apneje u spavanju, ali ne i ostale poremećaje spavanja. (1).
MSLT (test multiple latencije usnivanja) detektira brzinu usnivanja kroz 4 do 5 dnevnih prilika za san u razmaku od 2h tijekom pacijentovog tipičnog dana. Pacijent leži u zamračenoj sobi i treba zaspati. Polisomnografski se određuje nastup sna i faze sna (uključujući REM fazu) u svrhu utvrđivanja razine pospanosti. Ovaj test se primjenjuje u dijagnostici narkolepsije.
Kod testa održavanja budnosti, pacijenti su zamoljeni da ostanu budni u tihoj sobi tijekom 4 mogućnosti budnosti u razmacima od 2 h, dok sjede u krevetu ili naslonjaču.
Pacijentima sa EDS-om je potrebno laboratorijski ispitati bubrežnu, jetrenu te funkciju štitnjače.
Literatura
-
1. Rosen IM, Kirsch DB, Chervin RD, et al: Clinical Use of a Home Sleep Apnea Test: An American Academy of Sleep Medicine Position Statement. J Clin Sleep Med 13 (10):1205–1207, 2017. doi: 10.5664/jcsm.6774
Liječenje
Liječenje poremećaja spavanja ili budnosti
Specifična stanja se liječe. Primarni tretman za nesanicu je kognitivno-bihevioralna terapija, koja bi idealno trebala biti učinjena prije nego što se propišu hipnotici. Dobra higijena spavanja je komponenta kognitivno bihevioralne terapije koja je važna bez obzira o koljem se uzroku radi i često je jedina terapija kod pacijenata sa blagim smetnjama.
Kognitivno-bihevioralna terapija
Kognitivno-bihevioralna terapija nesanice je usredotočena na upravljanje uobičajenim mislima, brigama i ponašanjima koja ometaju spavanje. Obično se radi u 4 do 8 pojedinačnih ili grupnih sesija, ali se može obaviti na daljinu putem interneta ili telefonom; međutim, dokazi o učinkovitosti udaljene terapije su slabiji.
Kognitivno–bihevioralna terapija kod nesanice se sastoji od sljedećeg:
-
Pomoć pacijentima u poboljšanju higijene spavanja, pogotovo u ograničavanju vremena provedenog u krevetu, uspostavljanja redovitog rasporeda spavanja i kontroliranja podražaja
-
Podučavanje pacijenata o posljedicama nesanice i pomoć u prepoznavanju neodgovarajućih očekivanja o tome koliko bi sna trebali dobiti
-
Podučavanje pacijenata tehnikama opuštanja
-
Korištenje drugih tehnika kognitivne terapije po potrebi
Ograničavanje vremena provedenog u krevetu ima za cilj ograničiti vrijeme koje pacijenti provode ležeći u krevetu, bezuspješno pokušavajući spavati. U početku je vrijeme u krevetu ograničeno na prosječno ukupno vrijeme spavanja, ali ne na <5,5 sati. Od bolesnika se traži da ujutro ustane iz kreveta u određeno vrijeme, a zatim da izračunaju vrijeme odlasna na spavanje na temelju ukupnog vremena spavanja. Nakon tjedan dana, ovaj pristup obično poboljšava kvalitetu sna. Zatim, vrijeme provedeno u krevetu se može povećati postepenim odlaskom na spavanje ranije, sve dok buđenja usred noći ostaju minimalna.
Higijena spavanja
|
Parametar
|
Primjena
|
|
Redovan raspored spavanja / buđenja
|
Vrijeme odlaska na spavanje i osobito vrijeme buđenja bi trebali biti isti svaki dan, uključujući i vikende. Pacijenti ne bi trebali provoditi previše vremena u krevetu.
|
|
Odgovarajuća upotreba kreveta
|
Ograničavanje vremena u krevetu poboljšava kontinuitet spavanja. Ako ne mogu zaspati u roku od 20 minuta, pacijenti bi trebali ustati iz kreveta i vratiti se kada budu pospani. Krevet se ne smije koristiti za aktivnosti osim za spavanje ili seks (npr. ne za čitanje, jelo, gledanje televizije ili plaćanje računa).
|
|
Izbjegavanje dnevnog drijemanja, osim radnika u smjenama i pacijenata s narkolepsijom
|
Dnevno drijemanje može pogoršati nesanicu u bolesnika s nesanicom. Međutim, drijemanje smanjuje potrebu za stimulansima kod pacijenata sa narkolepsijom te poboljšava učinak kod radnika u smjeni. Drijemanje bi se trebalo desiti u isto vrijeme svaki dan i ograničiti na 30 min.
|
|
Redovita rutina prije spavanja
|
Struktura aktivnosti - pranje zubiju, tuširanje, navijanje budilice - može postaviti temelj za spavanje. Jarka svjetla bi trebalo izbjegavati prije spavanja i tijekom noćnih buđenja.
|
|
Okolina prilagođena spavanju
|
Spavaća soba bi trebala biti tamno, mirno i relativno hladno mjesto; treba se koristiti isključivo za spavanje i seksualne aktivnosti. Guste zavjese ili maske za spavanje mogu eliminirati svjetlo, a čepići za uši, ventilatori ili uređaji koji stvaraju bijeli šum mogu pomoći u uklanjanju uznemirujuće buke.
|
|
Jastuci
|
Jastuci između koljena ili ispod struka mogu povećati udobnost. Za pacijente sa problemima u leđima, korisne pozicije su ležeći na leđima s velikim jastukom ispod koljena i spavanje na jednoj strani s jastukom između koljena.
|
|
Redovita tjelovježba
|
Tjelovježba potiče spavanje i smanjuje stres, ali ako se provodi u kasnim večernjim satima, može stimulirati živčani sustav i ometati usnivanje.
|
|
Opuštanje
|
Stres i zabrinutost ometaju spavanje. Čitanje ili topla kupka prije spavanja mogu olakšati opuštanje. Mogu se koristiti tehnike kao što su vizualna maštanja, progresivno opuštanje mišića i vježbe disanja. Pacijenti ne bi trebali gledati na sat.
|
|
Izbjegavanje stimulansa i diuretika
|
Treba izbjegavati konzumiranje alkoholnih ili kofeinskih napitaka, pušenje, konzumiranje hrane s kofeinom (npr. čokolada) i uzimanje sredstava za suzbijanje apetita ili propisanih diuretika - osobito u vrijeme prije spavanja.
|
|
Jaka izloženost svjetlu u budnosti
|
Izloženost svjetlosti tijekom dana može pomoći ispravljanju cirkadijanog ritma, ali ako je izloženost dnevnom svjetlu preblizu vremenu odlaska na spavanje, tada može narušiti san. Ne preporučuje se korištenje uređaja koji imaju plavo svjetlo (npr. telefoni, televizori, zasloni računala) nekoliko sati prije spavanja.
|
Hipnotici
Opće preporuke za upotrebu hipnotika (vidi tablicu Smjernice za primjenu hipnotika) imaju za cilj minimiziranje zloupotrebe, pogrešne upotrebe i ovisnosti.
Smjernice za primjenu hipnotika
|
* Ramelteon je izuzetak; može se dati pacijentima s blagom do umjerenom opstruktivnom apnejom u spavanju ili KOPB-om ili kod podatka o ranijoj zloupotrebi sedativa. Niske doze doksepina također nemaju dokaza o zloupotrebi.
|
|
Definirajte jasnu indikaciju i cilj liječenja.
|
|
Propisati najnižu učinkovitu dozu.
|
|
Osim za određene hipnotike i određene pacijente, ograničiti trajanje uporabe na nekoliko tjedana.
|
|
Individualizirajte dozu za svakog pacijenta.
|
|
Koristite niže doze u bolesnika koji također uzimaju depresor središnjeg živčanog sustava, u starijih osoba i u bolesnika s jetrenim ili bubrežnim poremećajima.
|
|
Izbjegavati * ako pacijenti imaju apneju u spavanju ili respiratorne poremećaje ili povijest zloupotrebljavanja sedativa te ako uzimaju alkohol ili su trudni.
|
|
Za bolesnike kojima je potrebno dugotrajnije liječenje, razmotrite intermitentnu terapiju.
|
|
Izbjegavati naglo prekidanje uzimanja lijeka ako je to moguće (tj postepeno ga reducirati).
|
|
Nužno je redovito vršiti procjenu potrebe za uzimanjem lijeka te njegove učinkovitosti i nuspojava.
|
Za često upotrebljavane hipnotike, vidi tablicu Često upotrebljavani peroralni hipnotici. Svi hipnotici (osim ramelteona, niske doze doksepina i suvoreksanta) djeluju na benzodiazepinskom dijelu gama-aminobutirnog (GABA) receptora i dodatno potiču inhibicijske učinke GABA–e.
Hipnotici se primarno razlikuju prema poluvijeku eliminacije i početku djelovanja. Lijekovi s kratkim poluvijekom eliminacije se koriste za nesanicu sa otežanim usnivanjem. Lijekovi s duljim poluvijekom eliminacije su korisni i kod nesanice sa otežanim usnivanjem i otežanim održavanjem sna, ili, u slučaju nižih doza doksepina, samo za nesanicu sa poremećajem održavanja sna. Neki hipnotici (npr. stariji benzodiazepini) imaju veći potencijal za dnevni učinak, posebno nakon duže upotrebe ili kod starijih. Novi lijekovi s vrlo kratkim djelovanjem, (niske doze sublingvalnog zolpidema) mogu se uzeti i usred noći, za vrijeme noćnog buđenja, sve dok pacijenti ostati u krevetu najmanje 4 sata nakon uporabe.
Pacijenti koji su osjećaju dnevnu sedaciju, diskoordinaciju ili ostale dnevne učinke, trebaju izbjegavati aktivnosti za koje je potrebna pažnja (npr. vožnja), dozu treba smanjiti ili treba prekinuti sa primjenom lijeka ili ga zamijeniti za neki drugi. Ostale nuspojave uključuju amneziju, halucinacije, inkoordinaciju te padove. Rizik od pada je značajan kod svih hipnotika.
Kada treba prekinuti uzimanje benzodiazepina, treba ih postepeno smanjivati, a ne naglo prestati.
Oralni hipnotici u standardnoj primjeni
|
Lijek
|
Poluživot* (sati)
|
Doza†
|
Komentari
|
|
* Uključuje matične i aktivne metabolite. Raspoređeni od najkraćeg do najduljeg poluživota.
|
|
†Doza prije spavanja.
|
|
Agonisti benzodiazepinskih receptora: Benzodiazepini
|
|---|
|
triazolam
|
1.5−5.5
|
0.25-0.5 mg
|
Može izazvati anterogradnu amneziju; velika vjerojatnost razvoja tolerancije i povratnog učinka tijekom redovite uporabe
|
|
temazepam
|
9.5–12.4
|
7.5-15 mg
|
Najduža latencija za indukciju sna
|
|
Estazolam
|
10–24
|
0.5-2 mg
|
Učinkovito za indukciju i održavanje sna
|
|
Quazepam
|
39–100
|
7.5-15 mg
|
Visoka lipofilnost, koja može ublažiti zaostalu sedaciju u prvih 7-10 dana kontinuirane uporabe
|
|
flurazepam
|
47–100
|
15-30 mg
|
Visoki rizik sedaciju narednog dana; ne preporučuje se za starije osobe
|
|
Agonisti benzodiazepinskih receptora: Ne-benzodiazepini
|
|---|
|
Zaleplon
|
1
|
5-20 mg
|
Ultrakratko djelovanje; može se dati kod nesanice sa otežanim usnivanjem ili nakon noćnih buđenja (ako pacijenti mogu provesti najmanje 4 h u krevetu nakon uzimanja lijeka)
Kada se daje u uobičajeno vrijeme za spavanje, najmanje je vjerojatno da će imati zaostale učinke
|
|
Zolpidem, tablete
|
2.5
|
Muškarci: 5-10 mg
Žene: 5 mg
|
Učinkovit kod nesanice sa otežanim usnivanjem
|
|
Zolpidem oralni sprej‡
|
2.7
|
Muškarci: 5 mg, 10 mg
Žene: 5 mg
|
Koristi se za nesanicu sa otežanim usnivanjem
|
|
Zolpidem, produljeno oslobađanje
|
2.8
|
Muškarci: 6.25-12.5 mg
Žene: 6,25 mg
|
Učinkovit za nesanicu sa otežanim usnivanjem i održavanjem sna; nema tolerancije i do 6 mjeseci korištenja 3 do 7 noći / tjedan
|
|
Zolpidem, sublingvalno‡
|
2.9
|
Prije spavanja
-
Muškarci: 5 mg, 10 mg
-
Žene: 5 mg
Usred noći
-
Muškarci: 3,5 mg
-
Žene: 1,75 mg
|
Brži nastup djelovanja od zolpidema u tabletama
Veće doze se koriste u nesanici sa otežanim usnivanjem.
Niže doze se koriste za rano buđenje (ne treba uzeti, osim ako pacijenti mogu provesti najmanje 4 sata u krevetu nakon uzimanja lijeka)
|
|
eszopiklon
|
6
|
1-3 mg
|
Učinkovit kod nesanice sa otežanim usnivanjem i održavanjem sna; nema tolerancije i do 6 mj upotrebe
|
|
Agonisti melatoninskih receptora
|
|---|
|
Tasimelteon
|
0.9–1.7
|
20 mg
|
Može povećati trajanje noćnog spavanja i smanjiti dnevno trajanje spavanja u potpuno slijepih pacijenata koji imaju poremećaj cirkadijanog ritma spavanja (ne-24h ciklus budnosti i spavanja).
Može izazvati glavobolje i nenormalne snove ili noćne more (najčešće nuspojave); nema jasnih podataka o zloupotrebi
|
|
Ramelteon
|
1–5
|
8 mg
|
Koristan samo kod nesanica sa otežanim usnivanjem; jedan od rijetkih hipnotika koji nisu povezani sa zloupotrebom
Može se sigurno dati bolesnicima s blagom do umjerenom opstruktivnom apnejom u spavanju ili KOPB-u
Nema poteškoća kod dugoročnog korištenja
|
|
Antagonisti oreksina
|
|---|
|
Daridoreksant
|
Oko 8
|
25-50 mg jednom dnevno unutar 30 minuta prije spavanja
|
Koristi se za nesanicu sa otežanim usnivanjem ili otežanim održavanjem spavanja
Može uzrokovati glavobolje, somnolenciju, umor (najčešće) i suicidalne ideje, pogoršanje depresije, paralizu sna i složena ponašanja povezana sa spavanjem (npr. mjesečarenje, vožnja u snu)
|
|
Lemboreksant
|
17 (sa 5 mg)
19 (sa 10 mg)
|
5-10 mg jednom dnevno neposredno prije spavanja
|
Koristi se za nesanicu sa otežanim usnivanjem
Može uzrokovati somnolenciju (najčešće) i suicidalne ideje, pogoršanje depresije, paralizu sna i složena ponašanja povezana sa spavanjem (npr. mjesečarenje, vožnja u snu)
Kontradiktorno u bolesnika s narkolepsijom
|
|
Suvoreksant
|
12
|
10–20 mg (uobičajena doza: 10 mg jednom dnevno unutar 30 minuta prije spavanja; maksimalna doza: 20 mg)
|
Koristi se za nesanicu sa otežanim usnivanjem
Koristite najnižu učinkovitu dozu; može se povećati do najviše 20 mg jednom dnevno ako se doza od 10 mg dobro podnosi, ali nije učinkovita
|
|
Triciklički antidepresiv
|
|---|
|
Doksepin, ultra niske doze
|
15.3
|
3 mg, 6 mg
|
Indiciran kod nesanice zbog otežanog održavanja sna; nema zabilježene zlouporabe
|
Tri dvojna antagonista receptora oreksina (daridoreksant, lemboreksant, suvoreksant) mogu se koristiti za liječenje nesanice s otežanim usnivanjem i održavanjem spavanja. Oni blokiraju receptore oreksina u mozgu i time blokiraju signale budnosti koji su posredovani oreksinom te na taj način omogućavaju usnivanje. Dvostruki antagonisti receptora oreksina blokiraju receptore oreksina-1 i -2. Receptor oreksina-1 uključen je u suzbijanje početka REM spavanja; receptor za oreksin-2 uključen je u suzbijanje početka ne-REM spavanja i, u određenoj mjeri, u kontroli REM spavanja. Međutim, mehanizam djelovanja dvojnih antagonista receptora oreksina nije u potpunosti objašnjen. Koriste se za liječenje nesanice sa otežanim usnivanjem ili otežanim održavanjem sna, ali ti lijekovi nisu pretjerano učinkoviti za nesanicu i kliničari bi trebali uzeti u obzir poluvrijeme života ovih lijekova.
Za suvoreksant, preporučena doza je 10 mg, koja se može uzeti samo jednom svake noći i to unutar 30 minuta od polaska na spavanje, a da pritom ima barem 7 sati od planiranog vremena buđenja. Doza se može povećati, ali ne smije biti veća od 20 mg na dan. Najčešća nuspojava je hipotenzija.
Lemboreksant Uzima se 5 mg jednom dnevno unutar 30 minuta od odlaska na spavanje; doza se može povećati na 10 mg (maksimalna doza) na temelju odgovora i podnošljivosti bolesnika.
Daridoreksant Uzima se 25 do 50 mg jednom dnevno unutar 30 minuta od odlaska na spavanje. Daridoreksant ima najkraći poluživot (8 sati) od svih dvostrukih antagonista okseksin receptora.
Hipnotici se moraju davati oprezno pacijentima sa respiratornom insuficijencijom. Hipnotici kod starijih, čak i u malim dozama mogu izazvati nemir, uzbuđenje, padove te pogoršati delirij i demenciju. Rijetko, hipnotici mogu uzrokovati složena ponašanja povezana sa spavanjem, kao što je mjesečarenje, a čak i vožnju u snu; uzimanje doze veće od preporučene i istodobno uzimanje alkoholnih pića može povećati rizik od takvih ponašanja. Teške alergijske reakcije se rijetko javljaju.
Produljeno uzimanje hipnotika se tipično izbjegava, zbog toga što se može razviti tolerancija te zato što nagli prekid uzimanja može uzrokovati povratnu nesanicu ili čak anksioznost, tremor i epileptičke napadaje. Ovi su učinci češći kod benzodijazepina (posebno kod triazolama), a manje učestali kod ne-benzodiazepina. Poteškoće mogu biti svedene na minimum tako da se uzima najmanja učinkovita doza kroz kratak period ili postepenim smanjivanjem doze prije prekida uzimanja (vidi također Ustezanje i detoksikacija).
Ostali lijekovi koji se koriste za liječenje nesanice
Brojni lijekovi koji nisu posebno namijenjeni liječenju nesanice koriste se za usnivanje i održavanje sna.
Brojni pacijenti uzimaju alkohol, ali alkohol je loš izbor zbog toga što dovodi do neosvježavajućeg, isprekidanog sna, sa učestalim noćnim buđenjima i često povećanom dnevnom pospanošću. Isto tako, alkohol može utjecati na disanje tijekom spavanja kod pacijenata sa opstruktivnom apnejom u spavanju i drugim plućnim poremećajima poput KOPB-a.
Antihistaminici bez recepta (npr. doksilamin, difenhidramin) mogu inducirati san. Međutim, učinkovitost je nepredvidiva i ovi lijekovi imaju dugo poluvrijeme i nuspojave poput dnevne pospanosti, zbunjenosti, retencije urina i drugih sistemskih antikolinergičkih učinaka, koji su posebno opasni u starijih. Bezreceptni antihistaminici ne bi se trebali koristiti u liječenju nesanice.
Antidepresivi u malim dozama kod spavanja (npr, doksepin 25 do 50 mg, paroksetin 5 do 20 mg, trazodon 50 mg, trimipramin od 75 do 200 mg) mogu poboljšati spavanje. Međutim, antidepresive treba koristiti u malim dozama pretežno onda kada pacijent ne podnosi standardne hipnotike ili u višim dozama kada je prisutna i depresija. Ultra niske doze doksepina (3 ili 6 mg) su indicirane kod nesanice zbog nemogućnosti održavanja spavanja.
Melatonin je hormon koji luči epifiza (a prirodno se može naći i u nekim namirnicama). Tama pojačava lučenje melatonina, a svjetlo ga inhibira. Vezanjem za melatoninske receptore u suprahijazmatskoj jezgri, melatonin regulira cirkadijani ritam, posebno kod fiziološkog spavanja.
Melatonin primjenjen oralno (u pravilu 0,5 do 5 mg prije spavanja) može biti učinkovit kod poremećaja spavanja uzrokovanih sindromom odgođene faze spavanja. Kada se koristi za liječenje ovog poremećaja, mora se uzeti u odgovarajuće vrijeme (nekoliko sati prije večernjeg povećanja sekrecije endogenog melatonina-u ranim večernjim satima kod većine ljudi, obično 3 do 5 sati prije planiranog odlaska na spavanje) i u niskoj dozi od 0,5 do 1 mg; ako se uzme u neodgovarajuće vrijeme može pogoršati probleme sa spavanjem.
Za ostale oblike nesanice, učinkovitost melatonina nije dokazana.
Može dovesti do glavobolje, vrtoglavice, mučnine i pospanosti. Ipak, nakon široke primjene, nisu zabilježeni nikakvi drugi ozbiljni neželjeni učinci. Dostupni pripravci melatonina nisu standardizirani pa sastav i čistoća pripravaka nisu pouzdani, a učinci dugotrajne primjene su nepoznati.
U skupinu kanabinoida pripadaju:
-
CBD ulje (kanabidiol), koje uzrokuje sedaciju i smanjenu latenciju sna, ali ne i euforiju
-
CBN (kanabinol), koji uzrokuje sedaciju, smanjuje bol i povećava apetit
-
THC (tetrahidrokanabinol), koji izaziva euforiju, smanjuje bol i mučninu te ima različite učinke na faze sna
-
Dronabinol, koji je sintetički analog
Nejasno je je li kanabis učinkovit za nesanicu, ali je koristan za kroničnu bol.
Može se razviti tolerancija; prestanak uzimanja kanabisa nakon dugotrajne upotrebe rezultira nesanicom.
Ključne točke
-
Loša higijena spavanja i situacijski čimbenici (npr. rad u smjenama, emocionalni stres) mogu izazvati mnoge slučajeve nesanice.
-
Potrebno je razmotriti medicinske poremećaje (npr. sindromi apneje u spavanju, bolni sindromi) i psihijatrijske poremećaje (npr. poremećaji raspoloženja) kao moguće uzroke.
-
Najčešće je potrebno razmotriti pretrage spavanja (npr. polisomnografiju) kada se sumnja na sindrom apneje u spavanju, periodične kretnje ekstremiteta ili druge poremećaje spavanja, kada je klinička dijagnoza upitna ili kada je odgovor na inicijalno liječenje neadekvatan,
-
Dobra higijena spavanja je prva linija terapija, ponekad kao dio kognitivno-bihevioralne terapije.
-
Koristiti hipnotike i sedative sa oprezom, pogotovo kod starijih osoba.